Журнал «» 1(15) 2011
Вернуться к номеру
Гіпертонічна хвороба у вагітних: удосконалення системи організаційних і лікувально- профілактичних заходів
Авторы: Мелліна І.М., Гутман Л.Б., Тутченко Л.І., Гудименко А.А., ДУ «Інститут педіатрії, акушерства і гінекології АМН України»
Рубрики: Семейная медицина/Терапия, Кардиология, Терапия
Версия для печати
Артеріальна гіпертензія (АГ) у вагітних лишається однією з основних причин материнської і дитячої перинатальної захворюваності й смертності як у високорозвинених країнах, так і в країнах, що розвиваються [1–9].
Одним із станів, що супроводжуються АГ під час вагітності, є гіпертонічна хвороба (ГХ), або первинна АГ. Це захворювання досить поширене серед жінок дітородного віку [10]. При виношуванні вагітності на фоні ГХ часто виникають такі ускладнення, як поєднана прееклампсія (ПЕ), невиношування вагітності, передчасне відшарування нормально розташованої плаценти, дистрес, затримка розвитку плода та його загибель. Поєднана ПЕ є одним із характерних і дуже тяжких ускладнень у вагітних з ГХ. Дуже часто вона розвивається рано, має тяжкий перебіг, погано піддається лікуванню і може бути причиною порушень мозкового кровообігу, крововиливів у ділянці очного дна, гострої та хронічної ниркової недостатності, набряку легень у матері. Саме за тяжкої ПЕ, що виникла рано, спостерігаються здебільшого передчасні пологи, передчасне відшарування нормально розташованої плаценти, тяжкі порушення стану плода і новонародженого [4, 5, 8, 9, 11–14].
Метою роботи було удосконалити систему організаційних і лікувально-профілактичних заходів у жінок з гіпертонічною хворобою для покращення закінчення вагітності для матері й дитини.
Завдання дослідження:
1. Встановити частоту і структуру АГ у вагітних жінок.
2. Визначити клінічні фактори, що сприяють виникненню поєднаної ПЕ та порушень стану новонародженого у жінок з ГХ.
3. З’ясувати роль порушень центральної гемодинаміки у розвитку поєднаної ПЕ та порушень стану плода у цієї категорії хворих.
4. Розробити поетапну систему надання медичної допомоги вагітним з ГХ.
5. Удосконалити лікувально-профілактичні заходи для жінок з ГХ під час вагітності.
Дослідження виконано в межах «Програми профілактики і лікування артеріальної гіпертензії в Україні».
Частота і структура артеріальної гіпертензії у вагітних
Для визначення частоти та структури гіпертензивних розладів у вагітних проведено клініко-статистичний аналіз 1766 індивідуальних карт вагітних, які знаходилися на обліку в жіночих консультаціях Шевченківського району в м. Києві і у яких вагітність закінчилася у 2005 році (суцільна вибірка).
Критеріями визначення хронічної АГ, тобто АГ, існуючої до вагітності, були такі (один або більше):
— підвищення артеріального тиску (АТ) систолічного (САТ) до 140 мм рт.ст. або вище та/або діастолічного (ДАТ) до 90 мм рт.ст. або вище в I половині вагітності (двічі або більше);
— вказівки на підвищення АТ до 140/90 мм рт.ст. і вище до вагітності за даними анамнезу;
— наявність ГХ або нейроциркуляторної астенії (НЦА) за гіпертензивним типом за даними виписки з амбулаторної карти.
Критерієм встановлення ПЕ було підвищення ДАТ до 90 мм рт.ст. і вище вперше в II половині вагітності (в поєднанні з протеїнурією ≥ 0,3 г/л чи без неї та/або значними набряками), наявність діагнозу ПЕ за даними виписки з пологового будинку.
Поєднану ПЕ встановлювали при появі у хворої на ГХ протеїнурії (≥ 0,3 г/л) та/або більш значного підвищення АТ чи виражених набряків; діагнозу наявності поєднаної ПЕ за даними виписки з пологового будинку.
Встановлено, що частота АГ у вагітних великого міста становить 6,7 %. У 3,5 % жінок має місце АГ, що передує вагітності, або хронічна АГ; у 3,2 % жінок — АГ, зумовлена вагітністю (ПЕ різної тяжкості). У переважної більшості вагітних з хронічною АГ спостерігається первинна АГ, або ГХ (вторинну АГ, за даними індивідуальних карт вагітних, в жодному випадку виявлено не було). Здебільшого у жінок з ГХ в популяції визначається захворювання І стадії, 1-го ступеня. Поєднана ПЕ обтяжує перебіг вагітності у 47,3 % жінок з ГХ. Усього випадки ПЕ відмічаються у 4,8 % вагітних.
У структурі гіпертензивних розладів у вагітних дещо превалює АГ, що передує вагітності, і зокрема ГХ. Її питома вага становить 52,9 %. Частка АГ, зумовленої вагітністю (ПЕ), дорівнює 47,1 %. ГХ, не ускладнена ПЕ, становить 27,9 %, поєднана ПЕ — 25,0 %. ПЕ в цілому становить 72,1 % (рис. 1).
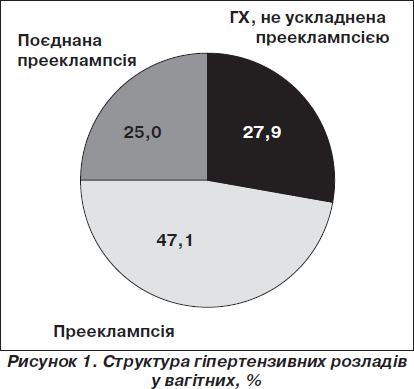
Результати проведеного дослідження свідчать про поширеність серед вагітних ГХ. Навіть при тому, що в переважної більшості вагітних із ГХ мають місце початкові прояви захворювання, поєднана ПЕ — ускладнення вельми загрозливе для матері й дитини — зустрічається майже у половини цих хворих. На частку поєднаної ПЕ припадає одна третина всіх випадків ПЕ у вагітних. Зниження числа випадків цього ускладнення, особливо ранніх і тяжких його форм, не тільки допоможе покращити закінчення вагітності у хворих на ГХ, але й буде сприяти збереженню здоров’я матері й дитини в популяції в цілому.
Клінічні стани, що сприяють виникненню прееклампсії та порушень стану новонародженого у жінок з гіпертонічною хворобою
Для визначення ролі тяжкості проявів захворювання (стадії і ступеня ГХ) у виникненні ПЕ, а також порушень стану дитини проаналізовано перебіг вагітності та стан новонародженого у 210 хворих, які народжували в акушерських клініках ІПАГ в попередні роки. У 96 з них була І стадія захворювання, у 111 — ІІ стадія і у 3 — ІІІ стадія. ГХ 1-го ступеня спостерігалась у 92 жінок, 2-го ступеня — у 71, 3-го ступеня — у 47.
Поєднана ПЕ ускладнила перебіг вагітності у 145 (69,0 %) спостережуваних жінок. У 71 (33,8 %) вагітної було діагностовано ПЕ середньої тяжкості; у більшості випадків це ускладнення розвивалося в III триместрі вагітності. У 74 (35,2 %) хворих була тяжка поєднана ПЕ. У 37 (17,6 %) жінок вона виникла до 28-го тижня вагітності, у 17 (8,1 %) — на 29–32-му тижні, в 11 (5,2 %) — на 33–36-му тижні, у 9 (4,3 %) — на 37–40-му тижні.
137 (65,2 %) дітей цих жінок народилися здоровими або з незначними порушеннями стану (асфіксія 1-го ступеня, незрілість, гіпотрофія 1-го ступеня та інше); найближчим часом стан їх покращився або нормалізувався і їх було виписано додому (І група).
У 19 (9,1 %) новонароджених спостерігалися значні порушення стану (глибока недоношеність, тяжка асфіксія, виражена гіпотрофія, синдром дихальних розладів, порушення мозкового кровообігу і гемоліквородинаміки); вони потребували спостереження і лікування в умовах відділення реанімації й інтенсивної терапії (ВРІТ) новонароджених, а потім в умовах спеціалізованих дитячих стаціонарів (ІІ група).
54 (25,7 %) дитини загинуло: 40 (19,0 %) — антенатально; 2 (1,0 %) — інтранатально; 12 (5,7 %) — у ранньому постнатальному періоді (ІІІ група).
Для встановлення значення надлишкової маси тіла й ожиріння у розвитку ПЕ і порушень стану дитини проаналізовано додатково 153 випадки вагітності у хворих на ГХ. Захворювання 1-го ступеня мало місце у 107 (69,9 %) жінок, 2-го і 3-го ступеня — у 46 (30,1 %).
Масу тіла у вагітних оцінювали за величиною індексу маси тіла (ІМТ), враховуючи величину маси тіла незадовго до настання вагітності та/або в ранні її терміни (до 12 тижнів вагітності).
ІМТ визначали за формулою:
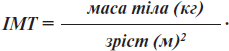
При показнику ІМТ від 18,5 до 24,9 кг/м2 масу тіла характеризували як нормальну; при ІМТ 25,0–29,9 кг/м2 — як надлишкову; при ІМТ ≥ 30,0 кг/м2 — як ожиріння.
Встановлено, що несприятливий перебіг вагітності в жінок з ГХ залежить від тяжкості проявів захворювання і перш за все його ступеня, що визначається рівнем підвищення АТ (рис. 2).
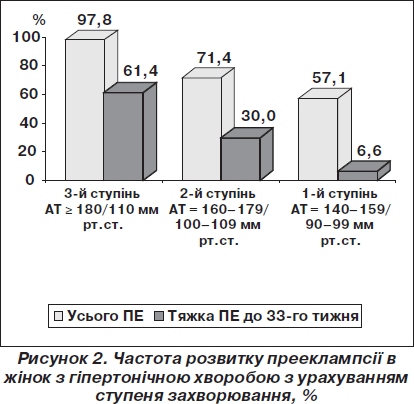
При ГХ 3-го ступеня поєднана ПЕ розвивається майже в усіх вагітних. Найбільш загрозлива її форма — ПЕ тяжка, що виникає до 33 тижнів вагітності, спостерігається у 61,4 % хворих.
При ГХ 2-го ступеня і ПЕ, і тяжка рання ПЕ розвиваються також дуже часто, але дещо рідше, ніж при захворюванні 3-го ступеня.
При ГХ 1-го ступеня поєднана ПЕ, і особливо ПЕ тяжка, до 33-го тижня вагітності виникають у меншому числі випадків, ніж при ГХ 2-го і 3-го ступеня, але в декілька разів частіше, ніж у жінок з вихідним нормальним АТ.
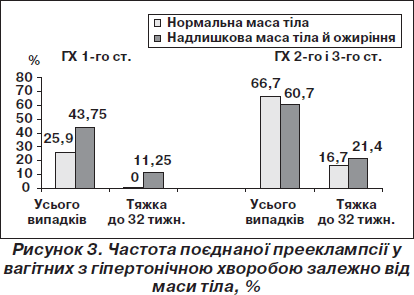
Наші дослідження показали, що більше ніж дві третини вагітних з ГХ мають надлишкову масу тіла або ожиріння. Якщо в популяції у вагітних без хронічної АГ надлишкова маса тіла й ожиріння зустрічаються у 13 % жінок, то у вагітних із ГХ цей показник становить 70,6 %, що в 5,4 раза більше.
Визначено, що у жінок з ГХ 1-го ступеня в поєднанні з надлишковою масою тіла та ожирінням спостерігається тенденція до більш частого приєднання ПЕ. Тяжка поєднана ПЕ, що розвивається дуже рано (до 33 тижнів вагітності), виникає істотно частіше.
У хворих на ГХ 2-го і 3-го ступеня достовірної різниці в числі випадків поєднаної ПЕ, в тому числі ПЕ тяжкої ранньої, залежно від маси тіла не спостерігається (рис. 3).
Аналіз закінчення вагітностей для новонароджених матерів з ГХ залежно від тяжкості проявів захворювання також виявив чіткий взаємозв’язок стану дітей із ступенем АГ у жінки (табл. 1).

Найбільш часто негативне закінчення вагітності для новонароджених спостерігається у хворих із 3-м ступенем ГХ. Більше ніж половина з них втрачає дитину, і тільки у третини народжуються діти здорові або з незначними порушеннями стану. У жінок з ГХ 2-го ступеня і, особливо, 1-го ступеня закінчення вагітності для новонароджених краще, але також не може вважатися задовільним.
У хворих на ГХ 1-го ступеня на стан новонароджених негативно впливає надлишкова маса тіла й ожиріння в матері. У повних жінок частота випадків утрати дитини становила 12,5 %; тяжких порушень стану новонародженого — 11,25 %. У жінок з нормальною масою тіла таких випадків не спостерігалося.
При ГХ 2-го і 3-го ступеня залежності стану новонароджених від маси тіла матері не відмічено.
Наші спостереження свідчать про те, що найбільшою мірою на стан новонароджених у жінок з ГХ впливає виникнення поєднаної ПЕ, особливо тяжких і ранніх її форм (рис. 4).

При розвитку тяжкої поєднаної ПЕ до 28 тижнів вагітності й сьогодні спостерігається втрата майже всіх дітей. При тяжкій ПЕ, що виникла на 29–32-му тижні вагітності, втрата дітей відбувається в 41,2 % випадків; у 35,3 % дітей є тяжкі порушення стану здоров’я, що вимагають тривалого лікування у ВРІТ, а потім у спеціалізованих стаціонарах. При приєднанні ПЕ у тяжкій формі в більш пізній термін вагітності, при ПЕ середньої тяжкості стан дітей кращий, хоча частота випадків втрати дітей і тяжких перинатальних порушень висока.
Таким чином, такі прості клінічні характеристики в жінок з ГХ, як ступінь захворювання та ІМТ, дають можливість оцінювати в них ризик негативного закінчення вагітності як для матері, так і для дитини.
При ГХ 3-го ступеня ризик приєднання ПЕ, в тому числі ранніх і тяжких її форм, що є загрозливим не тільки для здоров’я, але й для життя жінки, дуже високий. Імовірність втрати дитини або тяжкого порушення її стану при такій тяжкості хвороби також дуже високий.
Враховуючи це, виношування вагітності у жінок з ГХ 3-го ступеня слід вважати протипоказаним. При таких проявах захворювання до вагітності слід проводити контрацепцію, а при настанні вагітності — рекомендувати її переривання в ранніх термінах. При відмові хворої від переривання вагітності потрібне постійне ретельне спостереження і надання лікувально-профілактичної допомоги за умов висококваліфікованого спеціалізованого медичного закладу.
При ГХ 2-го ступеня ризик негативного закінчення вагітності для матері й дитини високий. Виношування вагітності допустиме за умов постійного ретельного спостереження у висококваліфікованій спеціалізованій медичній установі.
При ГХ 1-го ступеня ризик несприятливого закінчення вагітності і для матері, і для дитини підвищений. Рекомендується спостереження у спеціалізованому медичному закладі. При наявності в жінки надлишкової маси тіла або ожиріння ймовірність негативного закінчення вагітності збільшується. Потрібне постійне ретельне спостереження у висококваліфікованій спеціалізованій медичній установі.
Роль порушень центральної гемодинаміки у розвитку поєднаної прееклампсії та порушень стану плода у жінок з гіпертонічною хворобою
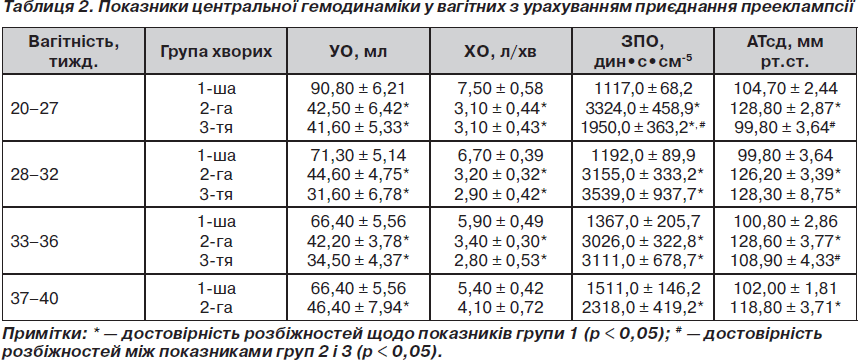
Для визначення ролі змін центральної гемодинаміки у вагітних з ГХ у виникненні найбільш частого і небезпечного ускладнення — поєднаної ПЕ обстежені в другій половині вагітності жінки були умовно розділені на 4 групи. До першої (1) було включено хворих, у яких на момент обстеження і протягом найближчого часу (не менше 4 тижнів) поєднаної ПЕ не було. Другу (2) групу склали жінки з тяжкою поєднаною ПЕ. Третю (3) — вагітні, у яких на момент обстеження клінічних ознак гестозу не було, але вони розвинулися незабаром (через 1–4 тижні). Виділено також групу вагітних, до якої увійшли хворі з ПЕ середньої тяжкості.
Вивчення стану центрального кровообігу проводили за допомогою методу тетраполярної реографії. У динаміці вагітності визначали такі показники: середньодинамічний артеріальний тиск (АТсд), ударний об’єм крові (УО), хвилинний об’єм (ХО), загальний периферичний судинний опір (ЗПО).
Виявлено, що у жінок з ГХ без прееклампсії ХО такий самий, як і у здорових вагітних, а ЗПО підвищений.
При поєднаній ПЕ середньої тяжкості зміни показників центрального кровообігу різні і здебільшого незначні. Частіше спостерігаються нормальний ХО і підвищений ЗПО; рідше — помірно збільшений ХО і нормальний ЗПО або знижений ХО і підвищений ЗПО.
У жінок із ГХ і тяжкою поєднаною ПЕ зміни центральної гемодинаміки значно виражені (табл. 2). Порівняно з хворими без гестозу у жінок з тяжкою ПЕ у строках вагітності від 20 до 36 тижнів відмічається значне зменшення УО і ХО (р < 0,001) та різке збільшення ЗПО (р < 0,001), що призводить до вираженого підвищення АТ. При розвитку тяжких симптомів гестозу в 37–40 тижнів вагітності має місце збільшення ЗПО (р < 0,05), тоді як ХО лишається достатньо високим.
Як показали наші дослідження, зміни центральної гемодинаміки, що характерні для жінок з тяжкою поєднаною ПЕ, вдається виявити у багатьох хворих ще до появи клінічних ознак гестозу (табл. 2). У більшості жінок, у яких на момент обстеження ПЕ ще не було, але вона розвинулася незабаром (група 3), також були набагато знижені УО і ХО, суттєво підвищений ЗПО.
Враховуючи те, що значне зниження ХО призводить до зменшення кровопостачання плаценти та її гіпоксії, які лежать в основі розвитку ПЕ, можна вважати, що зміни центральної гемодинаміки при ГХ у вагітних відіграють дуже важливу роль у виникненні цього небезпечного ускладнення. Найбільш часто вони спостерігаються у жінок з тяжкими вихідними проявами захворювання починаючи з другої половини вагітності. Саме у них, як показав наш клінічний аналіз, дуже часто приєднується тяжка рання форма ПЕ.
Отримані дані дають підставу вважати, що значне зменшення показника ХО (≤ 4 л/хв) на фоні підвищеного ЗПО в термінах вагітності 20–36 тижнів у жінок з ГХ є додатковим значущим фактором ризику виникнення тяжкої ПЕ незалежно від вихідної тяжкості проявів захворювання.
Низький показник ХО при підвищеному ЗПО в зазначені строки вагітності у хворих на ГХ є також суттєвим фактором ризику порушень стану внутрішньоутробного плода. Виявлено, що при рівні ХО ≤ 4 л/хв явища дистресу плода та затримки його внутрішньоутробного росту мали місце у 76,6 % жінок, тоді як при більш високих показниках ХО такі порушення стану плода спостерігалися лише в 11,6 % вагітних (р < 0,001).
Вказані зміни центральної гемодинаміки у вагітних з ГХ — фактор ризику розвитку поєднаної ПЕ та порушень стану плода, який можна і необхідно усувати.
Визначення показників центрального кровообігу в динаміці вагітності у кожної жінки з ГХ дозволяє не тільки прогнозувати в неї перебіг вагітності, але і є основою для вирішення питання про проведення патогенетично зумовлених диференційованих та індивідуалізованих лікувально-профілактичних заходів. На «Спосіб оцінки стану жінок з гіпертонічною хворобою в динаміці вагітності та лікування» отримано патент [15].
Розробка поетапної системи надання медичної допомоги вагітним із гіпертонічною хворобою
Багаторічний досвід спостереження за вагітними з ГХ, проведені дослідження з оцінки якості надання медичної допомоги цим хворим на етапі жіночої консультації показують, що здебільшого і лікарі акушери-гінекологи, і терапевти недостатньо знайомі з питаннями ГХ у вагітних. В більшості випадків діагноз АГ, що передує вагітності, або хронічної АГ, встановлюється запізно, неповністю, інколи неправильно. Недостатньо використовуються можливості консультування таких жінок в ІПАГ. Несвоєчасно та неадекватно проводяться лікувально-профілактичні заходи, у тому числі й за умов акушерського стаціонару. Як наслідок, має місце високий рівень ускладнень вагітності, перинатальної захворюваності й смертності.
З метою покращення закінчення вагітності у жінок з ГХ проведено розробки щодо удосконалення системи спостереження й лікування цієї категорії хворих.
Розроблена система включає два, а в ідеалі три етапи надання медичної допомоги вагітним з ГХ: жіночу консультацію за місцем проживання, спеціалізований центр при родопомічній установі II–III рівня або ІПАГ (амбулаторно та за умов стаціонару), санаторій для вагітних (рис. 5).
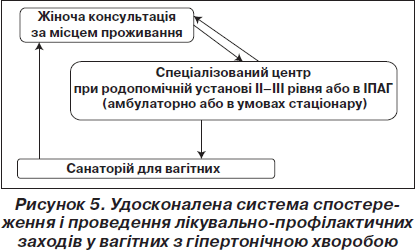
Своєчасна і правильна медична допомога за умов жіночої консультації має ключове значення в системі спостереження і лікування вагітних з ГХ. Саме на етапі жіночої консультації має бути проведене:
— виявлення АГ, що передує вагітності;
— направлення жінки з хронічною АГ в спеціалізований центр при родопомічній установі II–III рівня або ІПАГ для встановлення тяжкості й характеру захворювання; визначення тактики ведення вагітності, початку проведення лікувально-профілактичних заходів;
— спостереження за вагітною з ГХ в умовах жіночої консультації та подальше її консультування в родопомічних установах II–III рівня або ІПАГ з урахуванням ризику несприятливого перебігу вагітності; проведення контролю за виконанням рекомендованих лікувально-профілактичних заходів;
— ознайомлення жінки з основами її захворювання, особливостями перебігу вагітності при ГХ; методами контролю за особистим станом і станом плода; раціональним режимом та харчуванням, прийомом ліків; підготовкою до пологів, грудного вигодовування;
— госпіталізацію в стаціонар при погіршенні здоров’я жінки, виникненні ускладнень перебігу вагітності та порушень стану плода;
— направлення жінки в стаціонар для підготовки до пологів;
— передачу породіллі під спостереження сімейного лікаря або кардіолога.
Вирішальну роль у спостереженні й лікуванні вагітних з ГХ відіграє кваліфіковане надання медичної допомоги в спеціалізованих центрах при родопомічних закладах II–III рівня.
При першому направленні вагітної до такої медичної установи має бути встановлена тяжкість проявів АГ (стадія, ступінь), по можливості — характер захворювання (НЦА за гіпертонічним типом, первинна чи вторинна АГ і яка саме), для чого проводять певне обстеження. Визначено групу ризику несприятливого перебігу вагітності для матері й дитини й можливості виношування вагітності. При подальшому виношуванні вагітності розпочинають проведення лікувально-профілактичних заходів, потім вагітну з ГХ направляють для оздоровлення в спеціалізований санаторій або в жіночу консультацію для продовження спостереження.
При подальших зверненнях у родопомічних установах II–III рівня оцінюють стан вагітної і плода, у тому числі й за допомогою клініко-лабораторно-інструментального обстеження; за необхідності проводять корекцію лікувально-профілактичних заходів та терапію ускладнень вагітності; вирішують питання про можливість продовження вагітності; проводять підготовку до пологів і розродження.
Також вагітні з хронічною АГ завжди можуть отримати високопрофесійну допомогу в ІПАГ, як консультативну, так і, при необхідності, за умов відділення акушерської кардіології інституту.
Вважаємо за доцільне найближчим часом в окремих районах міст і областей України виділити посади лікарів, які добре обізнані з питань АГ у вагітних, для широкого консультування жінок з хронічною АГ за місцем проживання. Підготовку таких фахівців можливо провести в ІПАГ.
Удосконалення лікувально- профілактичних заходів у вагітних з гіпертонічною хворобою
Лікувально-профілактичні заходи у вагітних з гіпертонічною хворобою розроблено на основі багаторічного вивчення особливостей клініки та патогенезу захворювання під час вагітності. Їх ретельне постійне виконання, починаючи з 12– 14-го тижня вагітності, дає змогу значно зменшити кількість ускладнень для матері та знизити перинатальну захворюваність та смертність.
Розроблені лікувально-профілактичні заходи включають:
— лікувально-охоронний режим;
— раціональне харчування;
— антигіпертензивну терапію;
— засоби, що відновлюють об’єм циркулюючої крові та покращують мікроциркуляцію (за необхідності);
— препарати, що усувають дефіцит магнію.
Лікувально-охоронний режим є основою профілактики та терапії для всіх вагітних з ГХ. Він передбачає максимальне обмеження стресових ситуацій вдома, на роботі, у побуті, при спілкуванні з медичними працівниками; останнє має бути спокійним, доброзичливим, довірчим; правильну організацію режиму праці та відпочинку; обмеження фізичних, розумових та емоційних перенапружень; достатній нормальний сон.
Харчування має бути повноцінним, містити продукти з достатньою кількістю білка, магнію, калію, кальцію, вітамінів, ліпотропних речовин.
Значного обмеження кухонної солі не потребується. Під час вагітності не слід також боротися із зайвою масою тіла.
Антигіпертензивна терапія, запропонована для вагітних з ГХ, має на меті не стільки нормалізацію або значне зниження підвищеного АТ, скільки нормалізацію параметрів центральної гемодинаміки, що його визначають: зниження ЗПО та забезпечення нормального для вагітних ХО, що призводить до зниження АТ та покращення мікроциркуляції. Саме таке антигіпертензивне лікування дозволяє нормалізувати кровопостачання матки, плаценти і плода й тим самим запобігти розвитку поєднаної ПЕ, дистресу та затримки росту плода.
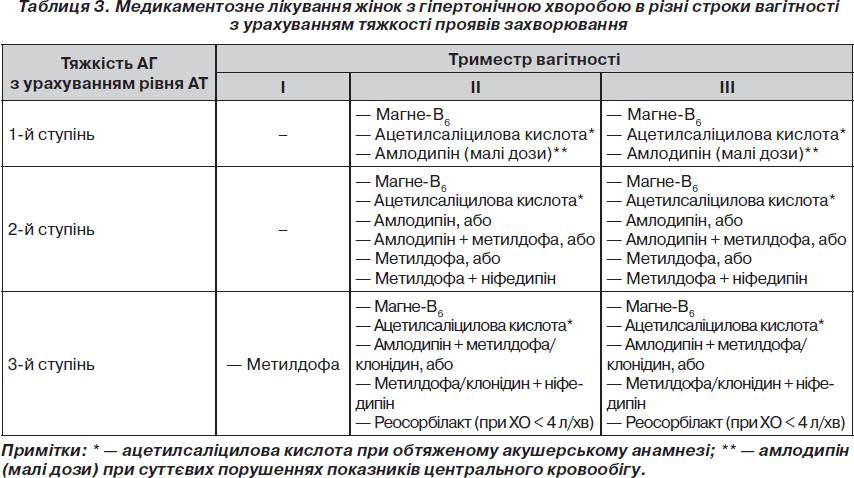
Необхідність призначення суто антигіпертензивної терапії вагітним визначається з урахуванням ступеня підвищення АТ та показників ХО і ЗПО.
У жінок з АГ 1-го ступеня підвищення АТ невеликі, вони не загрожують здоров’ю жінки, здебільшого негативно не впливають на перебіг вагітності, тому що, як правило, не супроводжуються значними змінами центрального кровообігу. Враховуючи це, необхідності в отриманні антигіпертензивних препаратів у більшості вагітних з АГ 1-го ступеня немає. Виняток становлять жінки з підвищеним ЗПО і значним стійким зниженням ХО (≤ 4 л/хв), а також вагітні з підвищеним ЗПО і помірним зниженням ХО (< 5,5 л/хв) із клінічними проявами захворювання — головним болем, запамороченням.
Постійну антигіпертензивну терапію необхідно проводити вагітним з АГ 2-го і 3-го ступеня, тобто жінкам із значним підвищенням АТ (≥ 160/100 мм рт.ст.). Високий АТ, з одного боку, сам по собі може бути небезпечним для здоров’я жінки, а з іншого, за рахунок певних змін центральної гемодинаміки (низький ХО і значне підвищення ЗПО) може призводити до порушення кровопостачання матки, плаценти і плода й сприяти розвитку тяжких ускладнень вагітності.
Наявність тих або інших змін центрального кровообігу при підвищеному АТ, вплив на них антигіпертензивних препаратів мають бути виявлені. Для цього в усіх вагітних з АГ необхідно визначати показники кровообігу в динаміці вагітності й лікування, перш за все, за допомогою реографічного методу.
Оскільки немає жодного абсолютно безпечного для плода суто антигіпертензивного препарату, жінкам з АГ 1-го і 2-го ступеня при задовільному самопочутті в I триместрі вагітності постійну антигіпертензивну терапію не проводять, а розпочинають її з 12–14-го тижня вагітності. Постійне антигіпертензивне лікування призначають з I триместру вагітності лише хворим з АГ 3-го ступеня.
Жінкам, у яких через декілька днів лікування на фоні зниження ЗПО нормалізації ХО не спостерігається, а також тим, у яких початковий рівень ХО дуже низький, до антигіпертензивних додають засоби, що підвищують об’єм циркулюючої крові й покращують мікроциркуляцію (внутрішньовенно крапельно повільно реосорбілакт в поєднанні з гепарином; сполуки крохмалю). Їх призначають курсами по 3–5–7 днів під контролем рівня ХО.
У вагітних жінок використовують медикаменти, які не призводять до тератогенної, ембріо- та фетотоксичної дії, негативно не впливають на перебіг самої вагітності (у тому числі, не призводять до підвищення тонусу й скоротливої діяльності матки), добре переносяться.
Найбільш широко використовуються: центральний a2-агоніст метилдофа (допегіт), а в деяких випадках — клонідин (клофелін); антагоністи кальцію з групи дигідропіридину — ніфедипін (коринфар) і амлодипін (нормодипін).
Метилдофа не призводить до безпосереднього негативного впливу на плід. При необхідності можливо використовувати в I триместрі вагітності. Антигіпертензивна дія препарату повільна — може проявлятися через декілька годин і навіть на 2-гу — 4-ту добу після прийому; тривала.
На відміну від метилдофи клонідин діє швидко (через 30 хвилин — 1 годину), але нетривало (4–8 годин). Використовується при неефективності метилдофи або необхідності швидкого зниження високого АТ на початку лікування в поєднанні з іншими антигіпертензивними засобами. Призначається, як правило, кожні 6 годин. У разі різкої відміни при тривалому використанні виникає синдром відміни.
Слід брати до уваги те, що, як показують дослідження, проведені нами, гемодинамічна дія метилдофи і клонідину може бути подвійною. В одних випадках під впливом одного з цих препаратів зниження АТ відбувається за рахунок зменшення ЗПО, на фоні чого ХО лишається незмінним або підвищується (позитивна гемодинамічна дія). В інших випадках (і такі зустрічаються частіше) АТ знижується за рахунок зменшення ХО, на фоні чого ЗПО підвищується (негативна гемодинамічна дія). При такому гемодинамічному ефекті в разі більш-менш тривалої терапії відбувається відтворення або посилення гемодинамічних порушень, які лежать в основі розвитку ускладнень вагітності у хворих на ГХ. Враховуючи це, тривале, особливо з відносно ранніх строків вагітності, призначення центральних a2-агоністів потребує обов’язкового ретельного контролю за їх впливом на показники кровообігу.
Гемодинамічний ефект блокаторів кальцієвих каналів дигідропіридинового ряду зумовлюється периферичною вазодилатацією. При цьому здебільшого відбувається зростання серцевого викиду та покращення кровопостачання органів і тканин, відзначається позитивний вплив на стан згортуючої системи крові та мікроциркуляцію. Препарати цієї групи проявляють нефропротекторну дію; сповільнюють ремодуляцію артерій і лівого шлуночка; позитивно впливають на ендотеліальну функцію та сприяють нормалізації порушеного ліпідного обміну.
Серед дигідропіридинів до останнього часу найбільш часто у вагітних використовували ніфедипін та ніфедипінретард. У багатьох оригінальних дослідженнях була показана їх ефективність, безпечність та навіть перевага використання у вагітних з АГ порівняно з лабеталолом, гідралазином (останні в Україні не зареєстровані), празозином і метилдофою. Водночас в інструкції з використання ніфедипіну вагітність є протипоказанням до його призначення. Згідно з акушерським протоколом [16], Європейськими рекомендаціями 2007 р. [6], використання ніфедипіну при вагітності можливе. На жаль, на практиці його застосування обмежується у зв’язку з достатньо частими побічними діями: сильним головним болем, тахікардією.
В останні роки у вагітних з АГ з успіхом використовується амлодипін — перший найбільш вивчений антагоніст кальцію дигідропіридинового ряду ІІІ покоління. Амлодипіну притаманні всі позитивні властивості дигідропіридинів, але його відрізняє висока ефективність, дуже низька частота побічних ефектів, плавність антигіпертензивної дії, великий діапазон дозування; використовується 1–2 рази на добу. Амлодипін не протипоказаний вагітним жінкам.
У нас в країні зареєстровано більше ніж півтора десятка препаратів амлодипіну різних виробників. Нами накопичено позитивний досвід використання у вагітних з ГХ амлодипіну фармзаводу «Гедеон Ріхтер» — нормодипіну. Нормодипін має доведену відповідність брендовому препарату. Також не протипоказаний для вагітних.
Наш досвід застосування нормодипіну у вагітних з ГХ свідчить про високу його ефективність і дуже добру переносимість. На цей час вважаємо нормодипін препаратом першого вибору для лікування цієї категорії хворих. У вагітних з ГХ 2-го і 3-го ступеня нормодипін використовуємо в дозі 5–10 мг/добу в 1 або 2 прийоми у вигляді монотерапії або в поєднанні з іншими антигіпертензивними засобами (метилдофа, b-адреноблокатори в невеликих дозах).
Саме нормодипін у субтерапевтичних дозах (2,5–3,75 мг 1 раз на добу) використовуємо для нормалізації показників гемодинаміки у жінок з ГХ 1-го ступеня. На «Спосіб лікування вагітних з гіпертонічною хворобою 1 ступеня, що супроводжується значними порушеннями стану центрального кровообігу» одержано патент [17].
Використання у вагітних інгібіторів ангіотензинперетворюючого ферменту, антагоністів рецепторів ангіотензину, резерпіну (можуть призводити до тератогенної та фетотоксичної дії), діуретиків (зменшують об’єм циркулюючої крові й негативно впливають на матково-плацентарно-плодовий кровотік) протипоказано. b-блокатори без a-блокуючої дії не викликають тератогенної дії, але використовувати їх у жінок з АГ також недоцільно (зменшують ударний об’єм і частоту серцевих скорочень, знижуючи тим самим ХО, а також підвищують ЗПО, що негативно впливає на кровопостачання матки, плаценти і плода; можуть спричиняти затримку росту плода; порушують постнатальну адаптацію новонародженого; підвищують скоротливу здатність матки, призводячи до загрози невиношування вагітності). В останніх зарубіжних розробках та рекомендаціях з постійної антигіпертензивної терапії у вагітних b-адреноблокатори без a-блокуючої дії не фігурують.
Згідно з Європейськими рекомендаціями 2007 р. [6], з метою профілактики ПЕ і порушень стану плода в усіх вагітних з ГХ використовувати препарати кальцію, ацетилсаліцилову кислоту (аспірин) вважається недоцільним. У той же час малі дози ацетилсаліцилової кислоти рекомендується призначати хворим, у яких при попередній вагітності спостерігалася ПЕ, що рано виникла.
Як свідчить наш досвід, значного покращення закінчення вагітності для матері й дитини у хворих на ГХ вдається досягти в результаті нормалізації вмісту магнію в організмі жінки з відносно ранніх строків вагітності й підтримки його на достатньому рівні впродовж усієї вагітності. При цьому спостерігається покращення психоемоційного стану хворої — зменшується або зникає почуття нервового напруження, дратівливості, пригніченості, відчуття тривоги, страху; покращується сон. У жінок з незначним підвищенням АТ настає його нормалізація. Значно зменшується кількість випадків ПЕ, особливо тяжкої, ранньої; невиношування вагітності, порушень стану плода, у тому числі внутрішньоутробної затримки його росту. Діти народжуються з більшою масою тіла, мають кращі показники за шкалою Апгар, у них рідше бувають асфіксія, гіпотрофія й інші захворювання. Для нормалізації вмісту магнію в організмі використовуємо магніймісткий препарат для прийому всередину — магне-В6, який призначаємо по 2 таблетки або 10 мл питного розчину (вміст однієї ампули) тричі на день. Саме така доза (відповідає 300 мг іонізованого магнію) забезпечує нормальний рівень магніємії у переважної більшості хворих. Лікування магне-В6 по можливості починаємо з 12–14-го тижня вагітності й продовжуємо протягом усієї вагітності в усіх жінок з ГХ.
Удосконалене нами медикаментозне лікування вагітних з ГХ наведено в табл. 3.
Проведені дослідження свідчать про високу ефективність удосконаленої системи спостереження й лікувально-профілактичних заходів у вагітних з ГХ. При її використанні суттєво знижується кількість випадків поєднаної ПЕ, особливо тяжкої та ранньої. Завдяки цьому спостерігається зменшення числа передчасних пологів, значно покращується стан новонароджених (випадки перинатальних втрат були відсутні; діти народжувалися з більш високою оцінкою за шкалою Апгар і більшою масою тіла). Беручи до уваги той факт, що одна третина випадків ПЕ у вагітних в цілому, за нашими даними, зумовлена ГХ, широке впровадження розробленої системи спостереження й лікувально-профілактичних заходів дозволить суттєво покращити закінчення вагітності для матері й дитини не тільки при ГХ, але й в популяції в цілому.
Проведені дослідження свідчать про високу ефективність удосконаленої системи спостереження й лікувально-профілактичних заходів у вагітних з ГХ. При її використанні суттєво знижується кількість випадків поєднаної ПЕ, особливо тяжкої та ранньої. Завдяки цьому спостерігається зменшення числа передчасних пологів, значно покращується стан новонароджених (випадки перинатальних втрат були відсутні; діти народжувалися з більш високою оцінкою за шкалою Апгар і більшою масою тіла). Беручи до уваги той факт, що одна третина випадків ПЕ у вагітних в цілому, за нашими даними, зумовлена ГХ, широке впровадження розробленої системи спостереження й лікувально-профілактичних заходів дозволить суттєво покращити закінчення вагітності для матері й дитини не тільки при ГХ, але й в популяції в цілому.
1. Венцковский Б.М., Витовский Я.М. Интенсивное наблюдение и лечение при позднем гестозе: Новейший медицинский справочник / Под ред. Б.М. Венцковского, Г.К. Степанковской // Акушерство и гинекология. Неотложная помощь. — М.: Эксмо, 2008. — Глава 4. — С. 51-83.
2. Основная дородовая, перинатальная и постнатальная помощь: Учебный семинар. — ВОЗ, Европейское региональное бюро, 2002.
3. Сидорова И.С., Кулаков В.И., Макаров И.О. Гестоз // Руководство по акушерству. — М.: Медицина, 2006. — С. 333-433.
4. De Gracia P.V., Rueda C.M., Smith A. Pregnancy and Severe Chronic Hypertension in Pregnancy. — 2004. — Vol. 23, № 3. — P. 121-123.
5. Gilbert W.M., Young A.L., Danielsen B.J. Pregnancy outcomes in women with chronic hypertension: a population-based study // Reprod. Med. — 2007. — Vol. 52, № 11. — P. 1046-1051.
6. Hypertension in pregnancy: 2007 Guidelines for the management of arterial hypertension // European Heart J. — 2007. — Vol. 28. — P. 1503-1504.
7. Rose E. Hypertensive diseases in pregnancy [Електронний ресурс]. Режим доступу: htpp://faculty.washington.edu/momus/PB/obhtn.htm.
8. Sibai B.M. Chronic Hypertension in Pregnancy // Obstetrics and Gynecology. — 2002. — Vol.100. — P. 369-377.
9. Sun Y., Yang Y.L., Yang H.X. Maternal and perinatal prognosis of pregnancy with chronic hypertension and analysis of associated factors // Zhonghua Fu Chan Ke Za Zhi. — 2007. — Vol. 42, № 7. — P. 434-437.
10. Горбась І.М. Фактори ризику серцево-судинних захворювань: поширеність і контроль // Здоров’я України. — 2007. — № 21/1 (додатковий). — С. 62-63.
11. Мелліна І.М. Ускладнення вагітності у жінок з гіпертонічною хворобою: фактори ризику і профілактика // Вісник наукових досліджень. — 2003. — № 1. — С. 50-51.
12. Шехтман М.М. Руководство по экстрагенитальной патологии у беременных. — М., 2005. — 816 с.
13. James P.R., Nelson-Piercy C.Management of hypertension before, during and after pregnancy // Heart. — 2004. — Vol. 90. — P. 1499-1504.
14. Giannubilo S.R., B. Dell’Uomo, Tranquilli A. Perinatal outcomes, blood pressure patterns and risk assessment of superimposed preeclampsia in mild chronic hypertensive pregnancy // European Journal of Obstetrics, Gynecology and Reproductive Biology. — 2006. — Vol. 126, № 1. — P. 63-67.
15. Пат. № 46144 UA МПК А61В5/02. Спосіб оцінки стану жінок з гіпертонічною хворобою в динаміці вагітності та лікування / Мелліна І.М., Гутман Л.Б., Тутченко Л.І., Гудименко А.А.; заявник і патентовласник ДУ «ІПАГ АМН України». — № u200906246; заявл. 16.06.2009; опубл. 10.12.2009. Бюл. № 23.
16. Гіпертензивні розлади під час вагітності / Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги. Наказ МОЗ України № 676 від 12.2004. — К., 2004. — С. 4-31.
17. Пат. 36586 Україна. МПК8 А61К31/00. Спосіб лікування вагітних з гіпертонічною хворобою 1 ступеня, що супроводжується значними порушеннями стану центрального кровообігу / Мелліна І.М., Гутман Л.Б., Тутченко Л.І., Гудименко А.А.; заявник і патентовласник ДУ «ІПАГ АМН України». — № u200808903; заявл. 07.07.2008; опубл. 27.10.2008. Бюл. № 20.