Журнал «Почки» 3 (05) 2013
Вернуться к номеру
Інфекції сечових шляхів: лікування гострого циститу
Авторы: проф. Д. Іванов
Рубрики: Семейная медицина/Терапия, Нефрология, Терапия
Разделы: Медицинское образование
Версия для печати
Настанови Європейської асоціації урологів
із лікування інфекцій сечових шляхів (EAU, 2012/2013)
(скорочений виклад змін)
У 2012/2013 роках Європейська асоціація урологів оновила рекомендації щодо лікування інфекцій сечових шляхів (ІСШ) у дітей (2012/2013 [1, 2]) і дорослих (2013 [2]). Нижче наводимо основні зміни/уточнення, що наведені в цих документах.
Розділ 1.2
Відмічається зростаюча резистентність до збудників ІСШ, що формується як під час їх лікування, так і профілактики при урологічних втручаннях. Існує пряма кореляція між використанням антибіотиків і розвитком резистентності. Є негайна необхідність призупинення розвитку резистентності за рахунок раціонального використання антибіотиків.
Розділ 1.5
Настанови визначають наступні діагностичні рівні бактеріурії для ІСШ:
— і 103 КУО/мл уропатогенів у середній порції сечі — для гострого неускладненого циститу у жінок;
— і 104 КУО/мл уропатогенів в середній порції сечі — для гострого неускладненого пієлонефриту (ПН) у жінок та ускладненої ІСШ у чоловіків; і 1–5 • 104 КУО/мл у дітей;
— і 105 КУО/мл уропатогенів у середній порції сечі або і 104 КУО/мл отриманої катетером — для ускладненої ІСШ у жінок;
— > 105 КУО/мл уропатогенів — для тяжкої ІСШ у дітей.
Розділ 1.6
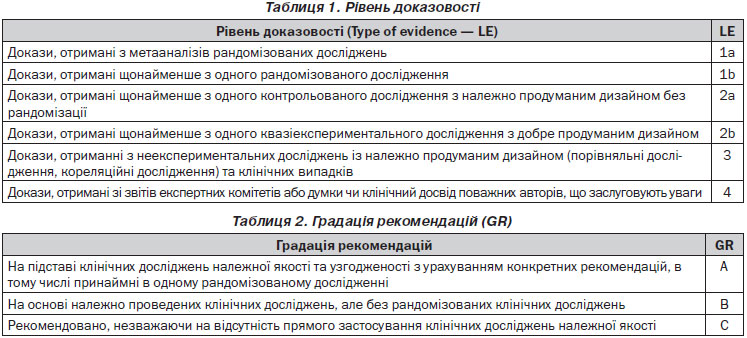
Визначає наступні рівні доказовості та градацій рекомендацій (табл. 1, 2).
Розділ 2.
Класифікація ІСШ
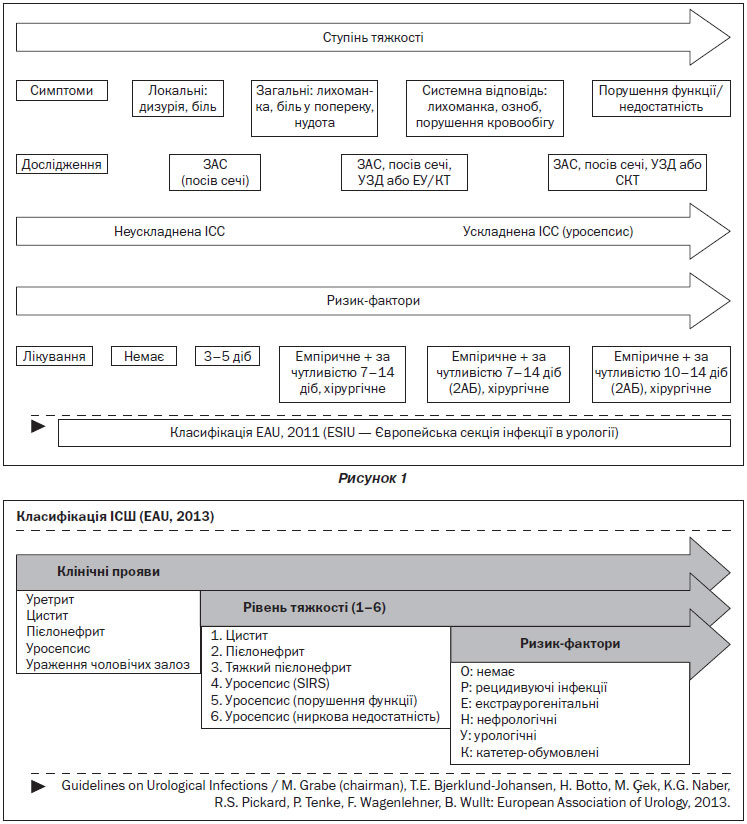
Сучасна класифікація ІСШ базується (рис. 1, 2):
— на анатомічному рівні інфекції (уретрит, цистит, пієлонефрит, сепсис);
— рівні тяжкості інфекції (цистит — 1, пієлонефрит — 2–3, уросепсис — 4–6);
— наявності ризик-фаКУОрів (немає ризик-фаКУОрів, ризик-фаКУОри рецидивуючих ІСШ, екстраурогенітальні ризик-фаКУОри, нефрологічні захворювання, урологічні ризик-фаКУОри, наявність катетера — ORENUС — ОРЕНУК);
— мікробіологічних чинниках.
Асимптомна бактеріурія діагностується:
— і 105 КУО/мл для жіночої статі (LE 2b, GR B);
— і 103 КУО/мл для чоловічої статі (LE 2a, GR B);
— і 105 КУО/мл, якщо отримана катетером (LE 2b, GR B);
— і 105 КУО/мл для дітей.
При цьому скринінг на наявність безсимптомної бактеріурії показаний вагітним (LE 1а, GR А) і непоказаний невагітним жінкам у пременопаузі (LE 1а, GR А), жінкам в постменопаузі (LE 1b, GR A), жінкам із діабетом (LE 1b, GR A), здоровим чоловікам (LE 2b, GR B), у перші 6 місяців після трансплантації (LE 2b, GR B) та ряду людей інших категорій.
Для верифікації аномалій розвитку, сечокам’яної хвороби та обструктивних порушень проводиться УЗД (LE 4, GR C). Додаткові дослідження, як, наприклад, проведення спіральної томографії, екскреторної урографії або реносцинтиграфії з DMSA, слід розглядати як необхідну опцію, якщо в пацієнтів зберігається фебрильна температура протягом 72 годин після початку лікування (антибіотиками) (LE 4, GR C).
Розділ 3.
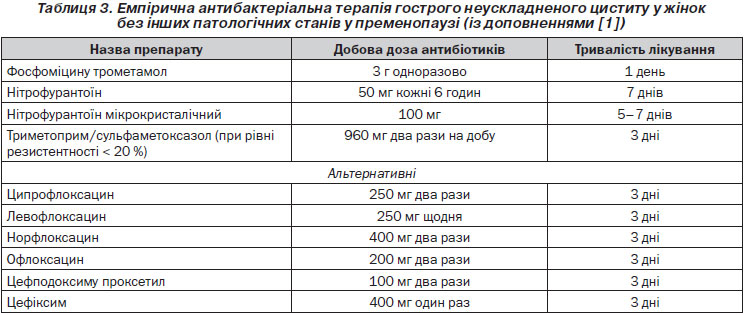
Неускладнені ІСШ у дорослих (табл. 3)
Розділ 3.4.
Гострий неускладнений пієлонефрит у невагітних жінок в пременопаузі
Для верифікації аномалій розвитку, сечокам’яної хвороби та обструктивних порушень проводиться УЗД (LE 4, GR C). Додаткові дослідження, як, наприклад, проведення спіральної томографії, екскреторної урографії або реносцинтиграфії з DMSA, слід розглядати як необхідну опцію, якщо у пацієнтів зберігається фебрильна температура протягом 72 годин після початку лікування (антибіотиками) (LE 4, GR C).
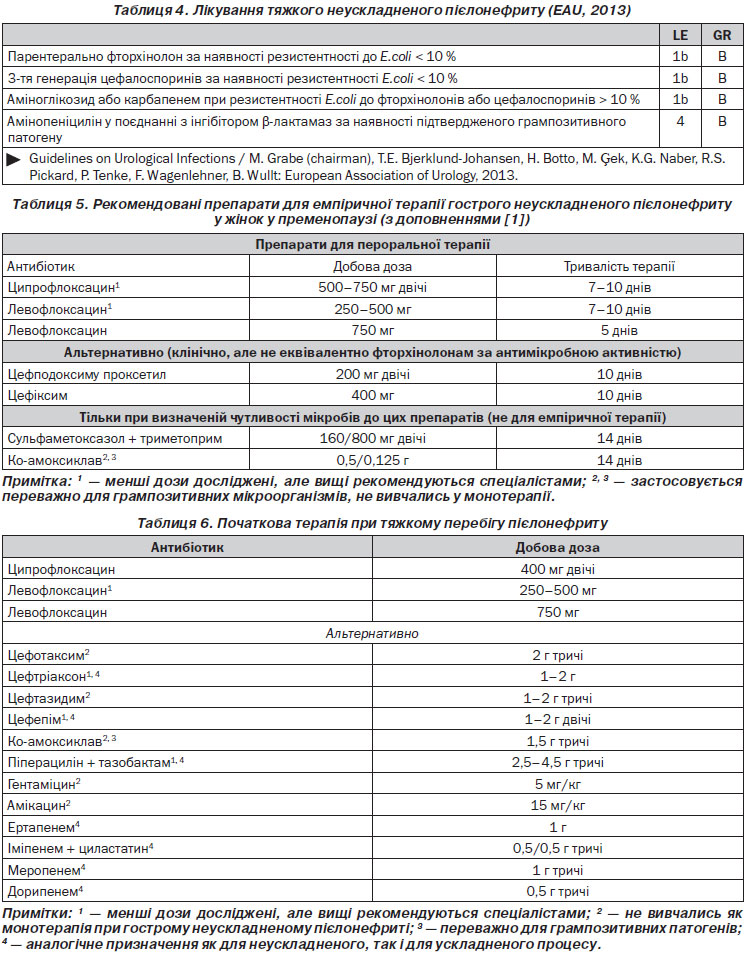
У легких і помірної активності випадках гострого неускладненого пієлонефриту(нетяжкий та середнього ступеня тяжкості гострий неускладнений пієлонефрит) зазвичай достатньо пероральної терапії протягом 10–14 днів (LE 1b, GR B).
Фторхінолони впродовж 7–10 днів можуть бути рекомендовані як терапія першого ряду вибору, якщо резистентність E.coli до них нижча за 10 % (LE 1b, GR A). Із фторхінолонів найчастіше призначають ципрофлоксацин та левофлоксацин, гатифлоксацин.
Якщо використовувати підвищену дозу фторхінолону, тривалість лікування може бути зменшена до 5 днів, наприклад ципрофлоксацин 0,75 г двічі або левофлоксацин 0,75 г/добу (LE 1b, GR B). Проте зростання резистентності E.coli до фторхінолонів уже відмічене, що обмежує їх емпіричне використання.
Третє покоління пероральних цефалоспоринів, як наприклад, цефподоксим, цефіксим (у дітей) або цефтибутен є альтернативою фторхінолонам (LE 1b, GR B).
Ко-амоксиклав не рекомендується як препарат першого вибору для емпіричної пероральної терапії гострого пієлонефриту (LE 4, GR B). Він призначається, коли підтверджена наявність чутливого до нього грампозитивного збудника (LE 4, GR C).
У регіонах із високою резистентністю до фторхінолонів і b-лактамазопродукуючими штамами E.coli (> 10 %) початкову емпіричну терапію аміноглікозидом або карбапенемом слід розглядати як пріоритетну, доки, згідно з мікробіологічними дослідженнями, не будуть рекомендовані до використання інші пероральні препарати (LE 4, GR B).
Хворих на тяжкий пієлонефрит (дітей), які не можуть приймати препарати перорально через наявність системних симптомів (наприклад, нудота або блювота), доводиться лікувати спочатку одним із парентеральних антибіотиків.
При рівні резистентності E.coli менше за 10 % призначають фторхінолони (LE 1b, GR B) або цефалоспорини третьої генерації (LE 1b, GR B). У разі резистентності E.coli понад 10 % до перелічених антибіотиків використовують аміноглікозиди або карбапенеми (LE 1b, GR B). Амінопеніцилін/сульбактам призначають за наявності грампозитивних патогенів (LE 4, GR B) (табл. 4–6).
Показанням до госпіталізації є неможливість ліквідації ускладнень або наявність клінічних симптомів сепсису (LE 4, GR B). Для його верифікації використовують тест на прокальцитонін. Після покращення пацієнт переводиться на пероральний прийом вищевказаних антибіотиків, якщо виявлений мікроорганізм, чутливий до них, до завершення 1–2-тижневого курсу лікування (LE 1b, GR B) — табл. 5.
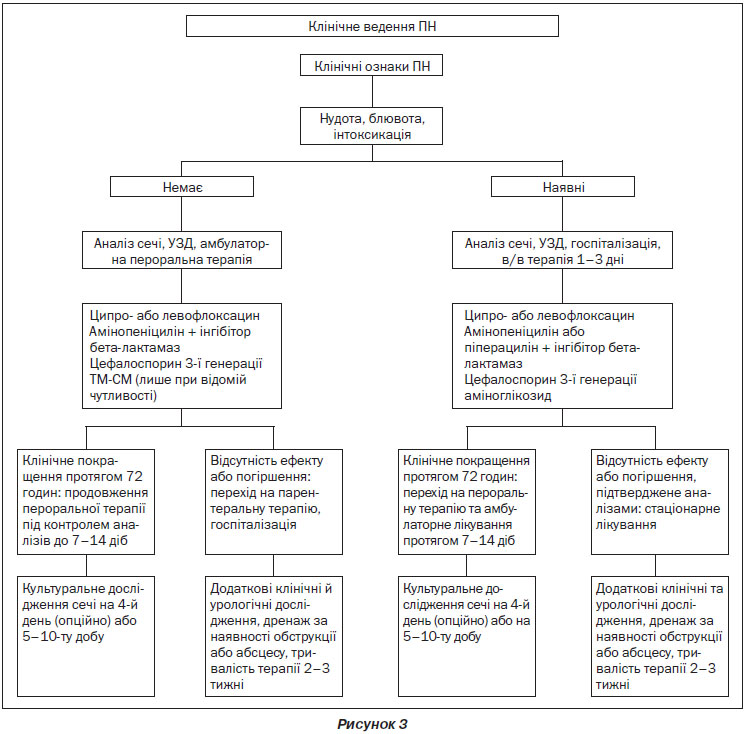
У подальшому спостереженні після видужання від ПН за відсутності скарг не доведена доцільність регулярного проведення аналізів сечі і культуральних досліджень сечі (LE 4, GR C). У разі відсутності позитивної динаміки симптомів протягом 3 діб або при рецидиві захворювання протягом 2 тижнів необхідно провести культуральне дослідження сечі та УЗД нирок, комп’ютерну томографію або реносцинтиграфію (LE 4, GR B). Якщо урологічна патологія не виявлена, слід призначити інший антибіотик за встановленою чутливістю культурального дослідження сечі (LE 4, GR B). У разі рецидиву пієлонефриту з тим самим збудником інфекції слід провести додаткові дослідження для виявлення фаКУОрів, що ускладнюють перебіг захворювання (LE 4, GR C) (рис. 3).
Розділ 3.5.2.
Антимікробна профілактика
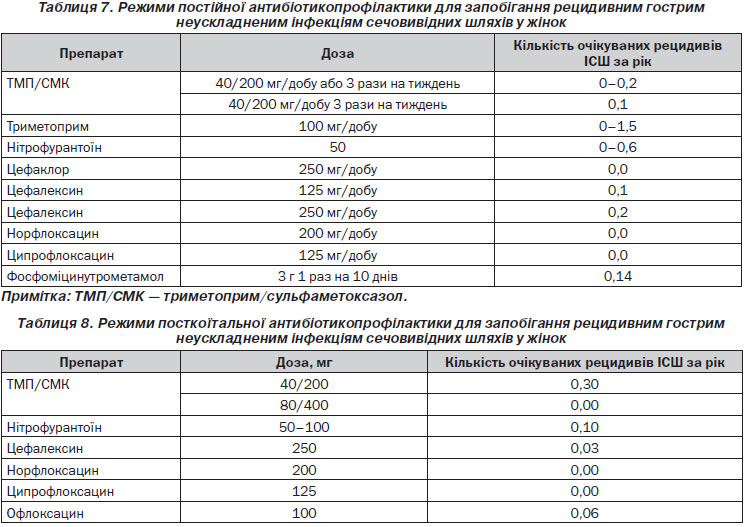
Антимікробна профілактика для запобігання рецидивам ІСШ може бути рекомендована після неефективності рекомендації з поведінкової модифікації життя (LE 4, GR A). Перед тим, як буде ініційований будь-який режим профілактики, слід підтвердити видужання від ІСШ за результатами негативного культурального аналізу сечі через 1–2 тижні після лікування (LE 4, GR A) (табл. 7, 8) (Albert X., Huertas I., Pereiro I., Sanfelix J., Gosalbes V., Perrotta C. Antibiotics for preventing recurrent urinary tract infection in non-pregnant women // The Cochrane Database of Systematic Reviews. — 2009. — Issue 3).
Вибір антибіотика повинен спиратися на результати виділення збудника ІСШ, його чутливість до препарату і наявність алергічних реакцій пацієнта.
Імуноактивна профілактика
Застосування Uro-Vaxom належно задокументоване. У кількох рандомізованих дослідженнях було показано, що цей засіб є ефективнішим за плацебо. Тому його можна рекомендувати для імунопрофілактики в пацієнток із рецидивною неускладненою ІСШ (LE 1a, GR B). Його ефективність серед інших груп пацієнтів, а також його ефективність у плані антимікробної профілактики поки що залишається не доведеною.
Що стосується інших імунотерапевтичних продуктів на ринку, то все ще відсутні більші за обсягом дослідження фази ІІІ. У менших за обсягом дослідженнях фази ІІ була доведена ефективність StroVac® та Solco-Urovac® у випадку циклу реімунізації (з використанням тих самих препаратів) (LE 1a, GR C).
Що стосується інших імунотерапевтичних продуктів, таких як Urostim® та Urvakol®, дані щодо проведення будь-яких контрольованих досліджень відсутні. Отже, жодні рекомендації не є можливими.
Профілактика з використанням пробіотиків
Клінічно перевірені пробіотики, що використовуються для профілактики ІСШ, нині не є загальнодоступними. З профілактичною метою слід використовувати лише конкретно перевірені під час досліджень штами лаКУОбактерій.
Штами Lactobacillus acidophilus та Lactobacillus crispatus CTV05 не підходять для профілактики. Продукти Lactobacillus rhamnosus GR-1 та Lactobacillus reuteri RC-14 у вигляді капсул, що приймаються ентерально, вводились і вагінально, проте не з метою профілактики ІСШ.
Є сенс розглянути можливість застосування — у разі наявності їх у продажу — інтравагінальних пробіотиків, що містять L.rhamnosus GR-1 та L.reuteri RC-14, з метою профілактики рецидивних ІСШ; ці продукти можна використовувати з профілактичною метою раз чи двічі на тиждень (LE 4, GR C).
Варто проконтролювати щоденне використання перорального продукту зі штамами GR-1 та RC-14 з огляду на те, що він здатний відновлювати вагінальні лаКУОбацили, протистояти урогенітальним патогенам та запобігати бактеріальному вагінозу — станові, що збільшує ризик ІСШ (LE 1b, GR C).
Попри брак фармакологічних даних та малу кількість клінічних досліджень невисокого рівня, є дані, згідно з якими журавлина (Vaccinium macrocarpon) є корисною в плані зменшення захворюваності на інфекції нижніх сечовивідних шляхів у жінок (LE 1b, GR C).
Рекомендується щодня вживати продукти на основі журавлини з розрахунку мінімально 36 мг proanthocyanindin A (активна речовина) на добу (LE 1b, GR C).
Розділ 3.6.
ІСШ у вагітних
У вагітних у 90 % виявляється дилатація сечовивідних шляхів (гідронефроз вагітних, дилатація сечоводів). У 20–40 % жінок із безсимптомною бактеріурією розвивається пієлонефрит під час вагітності.
Безсимптомна бактеріурія у вагітної жінки вважається діагностично значущою, якщо дві послідовні порції сечі мають і 105 КУО/мл ідентичних мікроорганізмів; або має місце бактеріурія і 105 КУО/мл із порції сечі, отриманої катетером (LE 2a, GR A). У вагітної жінки з симптомами ІСШ бактеріурія вважається діагностично значущою за наявності і 103 КУО/мл у порції сечі, отриманій катетером або при самостійному сечовипусканні (LE 4, GR B). Вагітних жінок треба досліджувати на наявність бактеріурії впродовж першого триместру (http://www.ncbi.nlm.nih.gov/pubmed/ 17443502) (LE 1a, GR A).
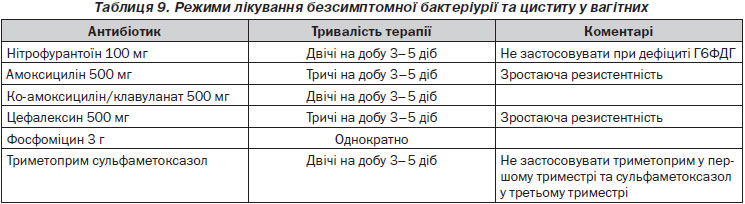
Безсимптомну бактеріурію, виявлену у вагітної, треба лікувати антимікробними засобами (LE 1a, GR A). Рекомендовані режими антибіотикотерапії наведені в табл. 9.
Для лікування безсимптомної бактеріурії і циститу при вагітності треба призначати короткі курси антимікробної терапії (3–5 діб) (LE 1a, GR A). Культуральне дослідження сечі слід проводити після завершення терапії безсимптомної бактеріурії або ІСШ (LE 4, GR A). Посткоїтальну профілактику треба вважати доцільною у вагітних жінок із попереднім анамнезом частих ІСШ до вагітності, щоб зменшити в них ризик ІСШ (LE 2b, GR B).
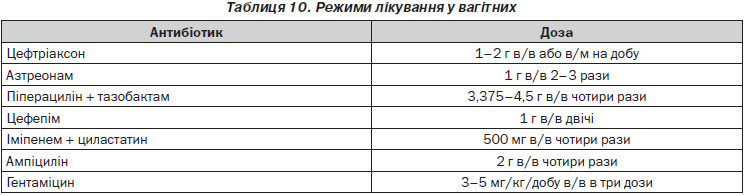
При нетяжкому перебігу пієлонефриту у вагітних проводиться амбулаторне лікування з застосуванням наступних антибіотиків (LE 1b, GR A) (табл. 10).
У Кохранівському огляді як вдалий препарат вибору названий цефуроксим (Vazquez J.C., Villar J. Treatments for symptomatic urinary tract infections during pregnancy // The Cochrane Database of Systematic Reviews. — 2010. — Issue 11).
Тривалість антибіотикотерапії при ПН у вагітних становить 7–10 днів (LE 4, GR B). За необхідності виконують УЗД або МРТ, щоб уникати радіаційного впливу на плід (LE 4, GR B).
Розділ 3.7.
ІСШ у постменопаузі в жінок
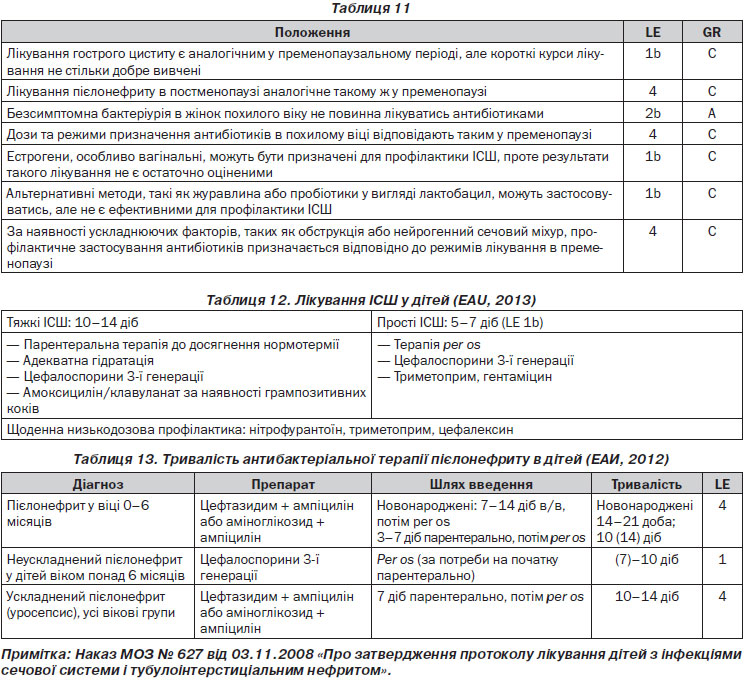
Ризик-фаКУОрами ІСШ у постменопаузі в жінок є: катетеризація сечового міхура, погіршення функціонального статусу, атрофічний вагініт, нетримання сечі, цистоцеле, ІСШ у пременопаузі (LE 2a). Діагноз ІСШ базується на анамнезі, даних медичного огляду, результатах аналізів сечі, у тому числі культуральних (LE 4, GR B). Сечостатеві симптоми необов’язково пов’язані з ІСШ і не обов’язково є показанням для антимікробного лікування (LE 1b, GR B).
У лікуванні ІСШ в постменопаузі слід дотримуватись таких положень (табл. 11).
Особливості ІСШ у дитячому віці [1, 2]
Поширеність ІСШ у дітей незначно поступається інфекціям верхніх дихальних шляхів та кишечника. Так, ризик ІСШ у першу декаду життя становить 1 % у хлопчиків та 3 % у дівчаток. Вважається, що 5 % дівчаток та 0,5 % хлопчиків-школярів мають щонайменше один епізод ІСШ протягом шкільного навчання [1, 2].
Діагностичні рівні бактеріурії для ІСШ за різними джерелами становлять і 1–5 • 104 КУО/мл та для тяжких інфекцій — понад 105 КУО/мл уропатогенів. Безсимптомна бактеріурія у дітей діагностується за наявності і 105 КУО/мл сечі. При цьому кишкова паличка становить 90 % від усіх етіологічних збудників ІСШ у дітей.
Класифікація ІСШ у дітей [1]:
— за рівнем ураження: верхні (ПН) і нижні (цистит);
— за епізодом: перший, рецидивуюча (персистуюча, невиліковна, реінфекція);
— за тяжкістю: проста та тяжка (із гіпертермією);
— за наявністю симптомів (безсимптомна, симптомна);
— за наявністю ускладнень (ускладнена, неускладнена).
Стосовно вибору антибіотика та шляху його введення настанови дитячих урологів [1] стверджують, що терапія цефалоспорином 3-ї генерації (цефіксим, цефтибутен) еквівалентна стандартній 2–4-денній внутрішньовенній терапії з переходом на пероральне лікування. Аналогічні дані отримані в лікуванні амоксициліном/клавуланатом, проте терапія цим антибіотиком асоціюється зі зростаючою резистентністю.
Рекомендації з дитячої урології [1] пропонують лікування циститу і цистоуретриту за допомогою цефалоспоринів 1–3-ї генерації: цефалексин (50 мг/кг у 3–4 прийоми), цефуроксиму аксетил (20–30 мг/кг у 2 прийоми), цефподоксим (8–9 мг/кг у 2 прийоми), цефтибутен (9 мг/кг однократно), триметоприм сульфаметоксазол (5–6 мг/кг в три прийоми), амоксицилін/клавуланат (37,5–75 мг/кг тричі на добу), нітрофурантоїн (3–5 мг/кг двічі на добу).
Серед препаратів вибору цефалоспорини 1–3-ї генерації: зокрема цефіксим (8–12 мг/кг в 1–2 прийоми), гентаміцин і тобраміцин (обидва по 5 мг/кг однократно), ципрофлоксацин як препарат другої-третьої лінії 20–30 мг/кг у два прийоми із максимальною дозою 400 мг/добу парентерально і 750 мг/добу перорально.
Для антибактеріальної профілактики, що показана за наявності понад 2 рецидивів протягом року, ПСР, ускладненого перебігу, ризику розвитку пієлонефриту, показані триметоприм 1 мг/кг (після 6 тижнів життя), нітрофурантоїн 1 мг/кг (після трьох місяців), цефіксим 2 мг/кг (не призначається недоношеним і новонародженим), цефтибутен 2 мг/кг і цефуроксиму аксетил 5 мг/кг. Рекомендації зазначають, що триметоприм і нітрофурантоїн є першим вибором.
Розділ 3.8.
Гострі неускладнені ІСШ у молодих чоловіків
Тільки незначна кількість чоловіків віком 15–50 років страждають від неускладнених ІСШ. Такі чоловіки повинні отримувати як мінімум 7-денну антибактеріальну терапію (LE 4, GR B). Більшість чоловіків із фебрильною ІСШ мають супутні інфекції передміхурової залози, на що вказують короткочасне підвищення рівня простатоспецифічного антигену і об’єм простати (LE 2а). Урологічні обстеження повинні проводитися на регулярній основі в підлітків і чоловіків із фебрильною ІСШ, пієлонефритом, або рецидивуючими інфекціями, або будь-коли, коли підозрюється ускладнюючий фаКУОр (LE 4, GR А). Рекомендована мінімальна тривалість лікування 2 тижні, бажано з призначенням фторхінолонів із причини частого залучення до процесу передміхурової залози (LE 2а, GR В).
Переклад та адаптація українською мовою підготовлені
проф. Д. Івановим, акад. НАМН України проф. Л. Пирогом

1. Guidelineson Paediatric Urology / S. Tekgьl, H. Riedmiller, H.S. Dogan, E. Gerharz, P. Hoebeke, R. Kocvara, R. Nijman, Chr. Radmayr, R. Stein: European Society forPaediatricUrology/EuropeanAssociation of Urology, 2012.
2. Guidelineson Urological Infections / M. Grabe (chairman), T.E. Bjerklund-Johansen, H. Botto, M. Ģek, K.G. Naber, R.S. Pickard, P. Tenke, F. Wagenlehner, B. Wullt: European Association of Urology, 2013.