Журнал «Здоровье ребенка» 6 (49) 2013
Вернуться к номеру
Лимфаденопатия у детей
Авторы: Нагорная Н.В., Бордюгова Е.В., Вильчевская Е.В., Дудчак А.П., Марченко Е.Н. - Донецкий национальный медицинский университет им. М. Горького
Рубрики: Семейная медицина/Терапия, Педиатрия/Неонатология
Разделы: Медицинское образование
Версия для печати
Донецкий национальный медицинский университет им. М. Горького.
Актуальность проблемы
Лимфаденопатия (ЛАП) — увеличение одной или нескольких групп лимфатических узлов (ЛУ). Актуальность темы обусловлена широкой распространенностью ЛАП, их различной этиологией, неспецифичностью, полиморфизмом клинических симптомов и лабораторных показателей, сложностью дифференциальной диагностики, увеличением риска неопластических процессов в условиях экологического неблагополучия. Необходимость дифференциальной диагностики реактивных состояний и специфических патологических процессов в лимфоидной ткани требует от педиатра и семейного врача глубоких знаний и принятия правильных решений.
Общая цель: уметь составить алгоритм диагностического поиска причин ЛАП у ребенка, определить тактику ведения пациента.
Конкретные цели: выделить основные клинические признаки ЛАП, составить план обследования пациента, поставить клинический диагноз, определить основные принципы ведения больного.
Содержание обучения
Теоретические вопросы
1. Определение понятий «лимфаденит» и «лимфаденопатия».
2. Анатомо-физиологические особенности лимфатической системы у детей.
3. Патофизиологические механизмы развития ЛАП при различных заболеваниях у детей.
4. Классификация заболеваний, сопровождающихся увеличением ЛУ.
5. Методы исследования увеличенных ЛУ.
6. Дифференциальная диагностика заболеваний, сопровождающихся увеличением ЛУ.
7. Тактика врача при выявлении ЛАП у ребенка.
Ориентировочная основа деятельности
Во время подготовки к занятию необходимо ознакомиться с основными теоретическими вопросами, используя предложенные источники литературы.
В практической деятельности педиатры и семейные врачи ежедневно встречаются с заболеваниями, сопровождающимися увеличением ЛУ. В случае острого или хронического воспаления ЛУ используют термин «лимфаденит» (МКБ-Х: острый лимфаденит — L 04; неспецифический лимфаденит — I 88). В случаях достоверно не установленной этиологии увеличения ЛУ на этапе предварительной диагностики или для выделения ведущего симптома заболевания употребляют термин «лимфаденопатия» (МКБ-Х: увеличение лимфатических узлов неуточненное — R 59.9). После завершения дифференциальной диагностики указывают основную нозологическую форму, например: скарлатина (МКБ-Х: А 38); инфекционный мононуклеоз (МКБ-Х: В 27); токсоплазмоз (МКБ-Х: В 58); лимфогранулематоз (МКБ-Х: С 81) и др.
Периферические ЛУ являются частью иммунной системы. Они расположены по всему телу. В организме человека насчитывают 460–600 ЛУ, их общая масса к 18 годам составляет 500–1000 г, достигая 1 % массы тела.
Закладываются ЛУ с 6-й недели внутриутробного развития и после рождения продолжают дозревать до 8–12 лет.
Лимфатический узел состоит из капсулы, коркового и мозгового вещества. В корковом веществе находится большое количество фолликулов, которые содержат лимфоциты, макрофаги, ретикулярные клетки и клетки, которые подлежат дифференцировке. В мозговом веществе фолликулов мало. К выпуклой части ЛУ подходят 4–6, иногда больше афферентных лимфатических сосудов. Из ножки ЛУ выходят 2–4 эфферентных лимфатических сосуда, несущих лимфу к следующему ЛУ или коллекторному лимфатическому сосуду.
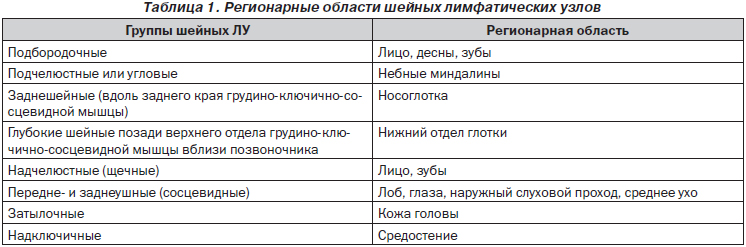
Выделяют периферические ЛУ, расположенные в шейной области (подбородочные, подчелюстные, шейные, впереди и сзади по ходу грудино-ключично-сосцевидной мышцы, надключичные, задние и передние ушные, затылочные), в подмышечных, локтевых, грудных и паховых областях.
Нормальные размеры ЛУ составляют 3–8 мм в диаметре, подчелюстные могут достигать 1 см, паховые — 1,5 см. Они единичные, мягкой консистенции, подвижные и при пальпации безболезненные. Патологическим признаком считают определение при пальпации надключичных, бедренных или подколенных ЛУ любого размера, а локтевых — более 0,5 см.
У новорожденных ЛУ практически не пальпируются вследствие малых размеров и мягкой капсулы. На первом году жизни, как правило, определяются затылочные, заднешейные, подмышечные и паховые ЛУ. C 1,5–3 лет затылочные ЛУ не удается пропальпировать. У детей старше 3 лет можно пропальпировать подчелюстные ЛУ. У здорового ребенка при отсутствии антигенной стимуляции, как правило, определяется не более 3 ЛУ в группе.
Функции ЛУ: иммунопоэтическая (образование плазмоцитов, синтез антител); гемопоэтическая (образование лимфоцитов); барьерная (задержка чужеродных структур, злокачественных клеток); стимулирующая (стимулирует размножение клеток различных органов); обменная (разрушение эритроцитов, участие в обмене гемоглобина, белков, жиров, витаминов). У детей первого года жизни указанные свойства ЛУ несовершенны вследствие их слабой барьерной функции, что повышает риск генерализации инфекционного процесса (сепсис, туберкулез и др.).
У детей первого года жизни увеличение ЛУ регистрируют редко. В возрасте от 3 до 10 лет частота ЛАП повышается, затем уменьшается.
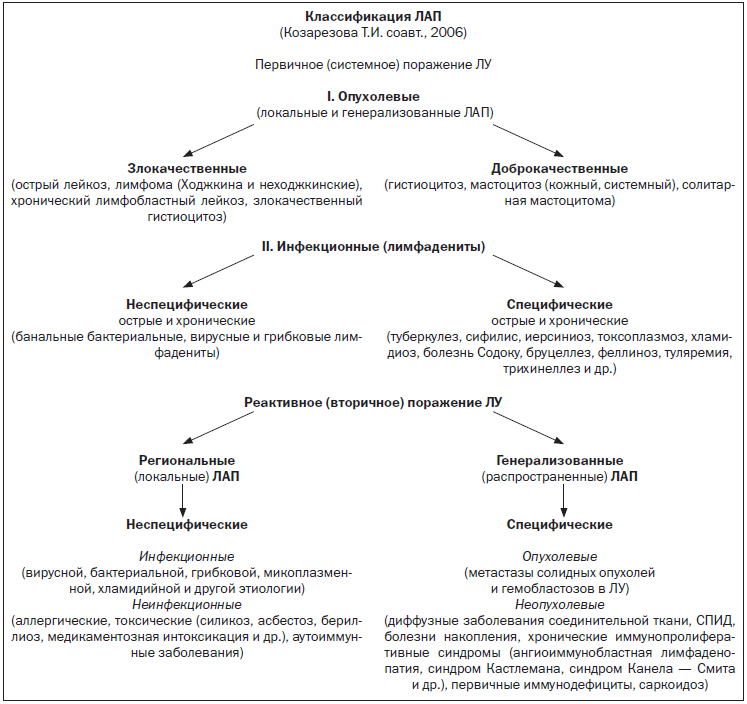
В структуре заболеваний и патологических состояний, сопровождающихся ЛАП, выделяют:
— дизиммунные реактивные ЛАП (вирусные, бактериальные, грибковые, протозойные инфекции и др.) — 41,5 %;
— специфические неопухолевые ЛАП (системные заболевания соединительной ткани, сифилис, туберкулез, саркоидоз, амилоидоз и др.) — 20 %;
— хронические гиперпластические реактивные ЛАП (лимфатико-гипопластическая аномалия конституции, иммунодефициты и др.) — 16,6 %;
— специфические опухолевые ЛАП (лимфомы, гистиоцитарные синдромы, лейкозы) — 10–12 %;
— гетероиммунные реактивные ЛАП (поствакцинальные после прививок против полиомиелита, кори, гепатита В, БЦЖ) — 3,2 %;
— иммунобластные реактивные ЛАП (инфекционный мононуклеоз, иерсиниоз, хламидиоз и др.) — 4,8 %;
— аллергические реактивные ЛАП (сывороточная болезнь, атопический дерматит и др.) — 1,9 %.
Увеличение ЛУ иногда можно установить при осмотре, но более точную оценку их размеров и состояния получают при пальпации, причем необходимо обращать внимание на их величину, консистенцию, болезненность, одиночность или расположенность пакетом, спаянность (с подлежащей тканью, с кожей и др.).
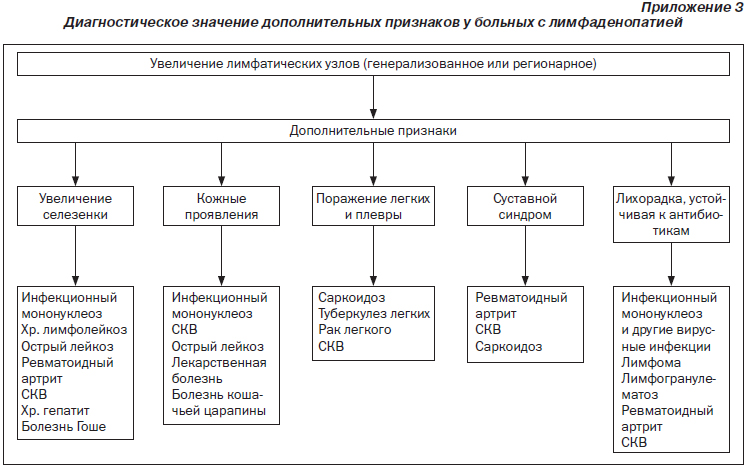
Причины, вызывающие увеличение периферических ЛУ, разнообразны, и в большинстве случаев необходим подробный клинический анализ случая с учетом анамнеза (эпидемиологическое окружение, температура тела, сыпь, зуд, боль и др.), симптомов в регионарной области и других органов и систем (селезенка, печень, кожа, суставы и др.).
В некоторых случаях для уточнения диагноза требуется гемограмма, пункция костного мозга, исследование спинномозговой жидкости, материала, взятого из пораженных ЛУ при помощи пункции или эксцизии (гистологический препарат), серологические и иммунологические исследования, кожные пробы и др.
Этиология ЛАП. Выделяют ЛАП инфекционной природы:
— бактериальные (стрептококковые, стафилококковые, туберкулез, боррелиоз, болезнь кошачьей царапины, сифилис, лептоспироз, туляремия и др.);
— вирусные (герпетическая инфекция, цитомегалия, Эпштейна — Барр вирусная инфекция, краснуха, гепатит, корь, ВИЧ, РС-вирусная инфекция, аденовирусная, парвовирусная В 19 и др.);
— грибковые (гистоплазмоз, кокцидиомикоз, бластомикоз и др.);
— паразитарные (токсоплазмоз, филяриоз, токсокароз, описторхоз, лямблиоз, эхинококкоз, трипаносомоз, микрофиляриоз и др.).
ЛАП при системных заболеваниях (ревматоидный артрит, синдром Стилла, синдром Фелти, саркоидоз, системная красная волчанка, системная склеродермия и др.).
ЛАП при опухолевых заболеваниях (острый лейкоз, неходжкинская лимфома, лимфогранулематоз, гистиоцитоз, метастазы солидных опухолей и др.).
ЛАП при болезнях обмена веществ (болезнь Гоше, болезнь Ниманна-Пика, дефицит a-липопротеинов и др.).
ЛАП при эндокринопатиях (тиреотоксикоз, надпочечниковая недостаточность и др.).
ЛАП при аллергических заболеваниях (атопический дерматит, сывороточная болезнь и др.).
Генетически обусловленные ЛАП (синдром Клиппеля — Треноне, синдромы Вевера — Смита и Мильроя, легочная мышечная гипертрофия и др.).
Медикаментозно индуцированные ЛАП (аллопуринол, атенолол, бактрим, дараприм, капотен, карбамазепин, пенициллины, цефалоспорины, сульфаниламиды, прокаинамид и др.).
Общепринятой классификации ЛАП не существует. В качестве рабочей классификации можно использовать нижеприведенную.
Увеличение шейных ЛУ отмечается в 28–55 % ЛАП. Наиболее ярко это выражено у детей с лимфатико-гипопластической аномалией конституции, при которой наряду с их увеличением обнаруживается и гиперплазия отдельных лимфатических фолликулов с выраженной склонностью к воспалительным процессам в носоглотке. У них также увеличена селезенка и отмечается гиперплазия вилочковой железы.
У некоторых детей наблюдается увеличение регионарных ЛУ во время прорезывания молочных зубов в связи с воспалительными процессами в деснах.
При обнаружении увеличенных периферических ЛУ в первую очередь необходимо исключить инфекционную причину. Увеличение ЛУ в виде местной реакции может иметь место при остром регионарном лимфадените, который развивается чаще всего при проникновении возбудителя (стафило-, стрептококки и др.) из очага (пиодермия, отит, ангина, конъюнктивит и др.) в соседние ЛУ с током лимфы. Учитывая, что ЛУ собирают лимфу с определенных областей, при их увеличении легко судить о месте первичного заболевания (табл. 1).
При лимфадените ЛУ увеличены, болезненны при надавливании. При выраженном процессе кожа теплая, гиперемированная, часто отечная. Иногда воспаленные ЛУ нагнаиваются. При остром лимфадените температура тела обычно повышена. Такое течение лимфаденита можно наблюдать при ангинах, стоматитах, экземе, кожных абсцессах, инфекциях после ранений. Повторяющееся воспаление в области носоглоточного пространства (аденоиды, тонзиллит) приводит к гиперплазии ЛУ, расположенных по заднему краю кивательной мышцы в виде четок, сохраняется длительное время. Подобные изменения ЛУ могут иметь место при педикулезе волосистой части головы, особенно при вторичной инфекции.
Острый шейный и подчелюстной лимфаденит возникает при воспалительных изменениях в полости рта: гингивите, стоматите, тонзиллофарингите. Поэтому при увеличении подчелюстных ЛУ нужно осмотреть слизистую оболочку полости рта, десны, миндалины, особенно учитывая то, что маленькие дети не жалуются на боль в горле.
Увеличение шейных ЛУ отмечается при скарлатине уже в начале болезни. При легком течении размер ЛУ нормализуется к концу первой недели. При тяжелых формах они значительно увеличиваются и иногда образуют пакет, твердый и болезненный при пальпации, склонный к абсцедированию и некрозу (аденофлегмона). Диагностировать скарлатинозный лимфаденит труднее, когда имеются скудные высыпания на коже. В этих случаях важно обратить внимание на малиновый язык и пластинчатое шелушение эпидермиса.
Увеличение шейных ЛУ отмечается при дифтерии, особенно при тяжелых формах. Это сопровождается перинодулярным отеком без выраженной болезненности при пальпации.
Причиной увеличения периферических ЛУ могут быть корь, респираторные вирусные инфекции — грипп, парагрипп, риновирусная, аденовирусная инфекции. При аденовирусной инфекции наряду с катаральными явлениями, выраженным конъюнктивитом отмечается и шейный лимфаденит. Умеренно увеличенные ЛУ характеризуются твердой консистенцией, болезненны при пальпации. Явления воспаления в них сохраняются длительно. В неясных случаях диагноз подтверждают вирусологическими исследованиями. В ряде случаев необходимо проводить дифференциальную диагностику с инфекционным мононуклеозом, основными симптомами которого являются тонзиллофарингит, лимфаденит, увеличение печени и селезенки. Заболевание сопровождается лихорадкой, интоксикацией. В отдельных случаях наблюдается сыпь (иногда геморрагическая), желтуха, менингоэнцефалитические симптомы, пневмония и др. Увеличение ЛУ ярче выражено в области шеи, обычно с двух сторон, иногда они образуют пакеты, болезненные при пальпации и не имеющие тенденции к нагноению. Диагноз подтверждают результатом исследования крови (выраженный лейкоцитоз с наличием мононуклеаров, ДНК вируса Эпштейна — Барр).
Из протозойных заболеваний ЛАП наблюдается при токсоплазмозе, который может протекать в виде менингоэнцефалита, миокардита, интерстициальной пневмонии, гепатита, септического состояния. При некоторых формах ведущим в клинической картине может быть увеличение шейных ЛУ. Диагноз подтверждается результатами полимеразной цепной реакции (ПЦР) и иммуноферментного анализа (ИФА).
Из грибковых заболеваний увеличение ЛУ, в частности шейных, вызывает актиномикоз, при котором входными воротами являются слизистые оболочки полости рта и глотки. Увеличенные ЛУ плотные, твердые, вначале кожа над ними не изменена, но со временем краснеет, развиваются абсцессы со вскрытием наружу и образованием свищей. Генерализованное увеличение ЛУ можно наблюдать и при других грибковых заболеваниях — гистоплазмозе, коксидиомикозе, криптококкозе и др.
Генерализованное увеличение ЛУ в сочетании с клиническими проявлениями оппортунистических инфекций, кандидозом носоглотки и пищевода у детей старше 1 мес., повторные острые инфекции, генерализованный дерматит, длительная лихорадка и хроническая диарея свидетельствуют о СПИДе. Диагноз подтверждает наличие ВИЧ-инфекции у матери или положительной серологической реакции у ребенка.
При хронических инфекциях лимфаденит сохраняется длительно, как, например, при туберкулезе периферических ЛУ. Чаще поражаются ЛУ шеи, что соответствует первичному аффекту в миндалинах, деснах, слизистой оболочке полости рта. Генерализованное увеличение ЛУ можно наблюдать при диссеминированном туберкулезе, для которого характерно длительное течение с периодами затихания и обострения и вовлечением в воспаление новых узлов.
Лимфаденит характерен для редко встречающегося в детском возрасте приобретенного сифилиса. Так как инфицирование происходит чаще всего через слизистую полости рта, конъюнктиву или кожу лица, увеличенные ЛУ отмечаются в шейной области. Диагноз в этих случаях подтверждается результатами серологических реакций.
Увеличение ЛУ может возникать при гиперергических реакциях (сывороточная болезнь, непереносимость антибиотиков, новокаина, витаминов и др.), при этом в большей степени вовлекаются ЛУ регионарной области. Это может сопровождаться повышением температуры, появлением сыпи, болью в животе, вялостью и т.д.
Одной из причин ЛАП могут быть заболевания крови — лейкоз, апластическая анемия, анемия Якша — Гайема и др. Для этих состояний более характерна микрополиадения, но в шейной области увеличение ЛУ особенно выражено, что, вероятно, обусловлено регионарной реакцией на некротические изменения в полости рта.
Возможно поражение ЛУ опухолевым процессом: в одних случаях — первичными опухолями в лимфатической и ретикулярной системах, в других — метастазами в них. Увеличение ЛУ является основным симптомом лимфогранулематоза. Обычно вначале увеличиваются ЛУ шеи и надключичной области, но иногда процесс может начаться с медиастинальных или брыжеечных групп. Постепенно вовлекаются все новые и новые ЛУ, величина которых может достигать 4–5 см в диаметре. Узлы образуют пакеты, вначале подвижные, неспаянные и мягкие при пальпации. Позже отдельные узлы сливаются друг с другом и подлежащими тканями, исключая кожу, и становятся твердыми, но сохраняются безболезненными. В редких случаях могут нагнаиваться при вторичных инфекциях. Для постановки диагноза кроме увеличения ЛУ нужно учитывать увеличение печени и селезенки, волнообразный характер температурной кривой, кожный зуд, симптомы сдавливания периферических нервов. Диагноз подтверждается исследованием пораженного ЛУ посредством пункции или экцизии. Выявляют типичные гигантские клетки Штернберга и клеточный полиморфизм.
Среди злокачественных лимфом в детском возрасте лимфосаркома занимает второе место. При типичной лимфосаркоме исходно процесс локализуется в области медиастинальных и брыжеечных ЛУ. Быстро образуются метастазы по ходу лимфатического пути. Периферические ЛУ можно видеть или пальпировать в виде больших или малых опухолевых масс, которые вследствие прорастания их в окружающую ткань неподвижны. Можно наблюдать явления сдавления сосудов или нервов (отек, параличи, тромбозы). Диагноз подтверждается исследованием пунктата или гистологического препарата из измененного ЛУ.
Увеличение ЛУ можно наблюдать при ретикулосаркомах, когда кардинальными являются симптомы поражения плоских костей и глазниц. Увеличиваются ЛУ в области шеи, в подмышечных областях и паховых складках, нередко в области средостения. Метастазы в ЛУ отмечаются при раке. Пораженные узлы увеличиваются и становятся плотными. В детском возрасте могут встречаться и ретикулогистиоцитарные поражения ЛУ (гистиоцитозы). Биопсия ЛУ наряду с исследованием костного мозга позволит поставить правильный диагноз.
Следует помнить о медикаментах, длительное употребление которых может вызвать увеличение ЛУ. К ним относятся: аллопуринол, атенолол, каптоприл, карбамазепин, препараты золота, пенициллины, пириметамин, хинидин, триметоприм и др.
Методы диагностики заболеваний, сопровождающихся ЛАП
Объем обследований пациента с ЛАП в значительной мере индивидуален и определяется особенностями каждого случая.
Клинический анализ крови (лейкоцитоз или лейкопения при инфекциях и заболеваниях крови; атипичные мононуклеары при инфекционном мононуклеозе; наличие бластных клеток, «лейкемический провал» при лейкемиях; увеличенная СОЭ при инфекционных и неопластических заболеваниях и др.).
Уровень мочевой кислоты, лактатдегидрогеназы (ЛДГ) и трансаминаз в биохимическом анализе крови (маркеры лимфопролиферативных заболеваний; системные заболевания соединительной ткани и др.);
Иммунограмма (первичные иммунодефициты; ВИЧ-инфекция и др.).
Консультация гематолога, лор-врача, стоматолога, при необходимости — иммунолога, хирурга.
Проведение серологических тестов на наличие цитомегаловируса, Эпштейна — Барр вируса, токсоплазмоза, ВИЧ и др.
Реакция Манту.
Рентгенография органов грудной клетки, компьютерная томография органов грудной полости (при неустановленной причине ЛАП и всем пациентам с увеличенными надключичными ЛУ).
Ультразвуковое исследование (УЗИ) ЛУ и органов брюшной полости (по показаниям).
Пункция ЛУ с аспирацией содержимого при наличии признаков воспаления и флюктуации; бактериологическое исследование полученного материала.
Открытая биопсия ЛУ. Показания: ЛУ больше 2 см; увеличение размеров ЛУ на протяжении 2 недель; отсутствие уменьшения ЛУ на протяжении 4–6 недель; отсутствие уменьшения ЛУ после 1–2 курсов антибактериальной терапии; отсутствие признаков инфекции лор-органов; наличие изменений на рентгенограммах органов грудной полости; наличие общих симптомов: лихорадки, потери веса, артралгии, гепатоспленомегалии.
При предположении онкогематологического заболевания показана пункция костного мозга с дальнейшей оценкой миелограммы.
Следует помнить, что при наличии ЛАП категорически запрещены инсоляция и физиотерапевтические процедуры. Необходимо ограничить физические и нервно-психические перегрузки, провести первичную и вторичную профилактику вирусных и грибковых инфекций. Показано сбалансированное витаминизированное питание, обильное питье, нестероидные противовоспалительные препараты, жаропонижающие средства с учетом возраста. Если анамнестические данные и данные физикального обследования пациента не позволяют выявить причину ЛАП, рекомендовано проведение курса антибактериальной терапии. Эффект антибактериальной терапии необходимо контролировать УЗИ-исследованием ЛУ (с определением размеров) до и после лечения.
Список литературы
Основная
1. Богадельников И.В. Дифференциальный диагноз инфекционных болезней у детей: Руководство для врачей и студентов / И.В. Богадельников. — Симферополь, 2009. — 675 с.
2. Богадельников И.В. Лимфаденопатии при инфекционных заболеваниях у детей / И.В. Богадельников, Фазел Хамид, А.В. Кубышкин. — Донецк: Издатель Заславский А.Ю., 2013. — 224 с.
3. Клінічний протокол надання медичної допомоги хворим на неуточнене збільшення лімфатичних вузлів: Наказ МОЗ України № 626 від 8.10.2007 // Клінічна імунологія. Алергологія. Інфектологія. — 2007. — № 6. — С. 68-69.
4. Пропедевтична педіатрія: Підручник для студ. вищ. мед. навч. закладів / В.Г. Майданник, В.Г. Бурлай, О.З. Гнатейко та ін. / За ред. проф. В.Г. Майданника. — Вінниця: Нова Книга, 2012. — 880 с.
5. Юлиш Е.И. Врожденные и приобретенные TORCH-инфекции у детей / Е.И. Юлиш, А.П. Волосовец. — Донецк: Регина, 2005. — 216 с.
Дополнительная
1. Бордий Т. Лимфаденопатии у детей / Т. Бордий // З турботою про дитину. — 2011. — № 7 (3). — С. 3-6.
2. Гончаров Я.П. Дифференциальный диагноз при генерализованной лимфаденопатии / Я.П. Гончаров, Л.Л. Сидорова // Therapia. — 2011. — № 9. — С. 66-70.
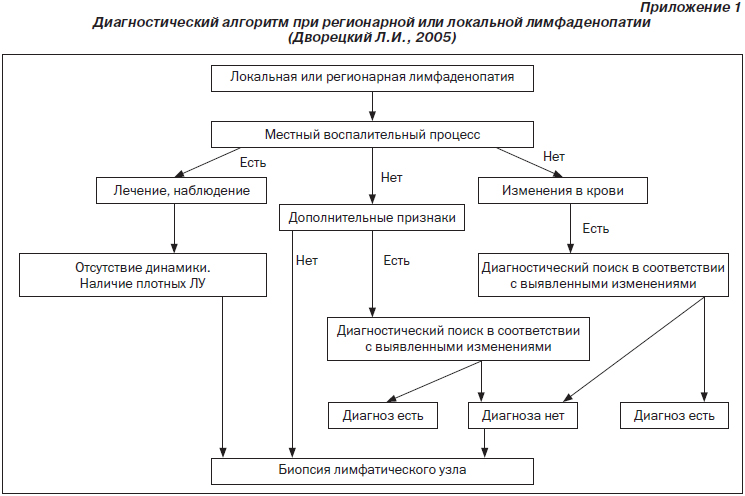
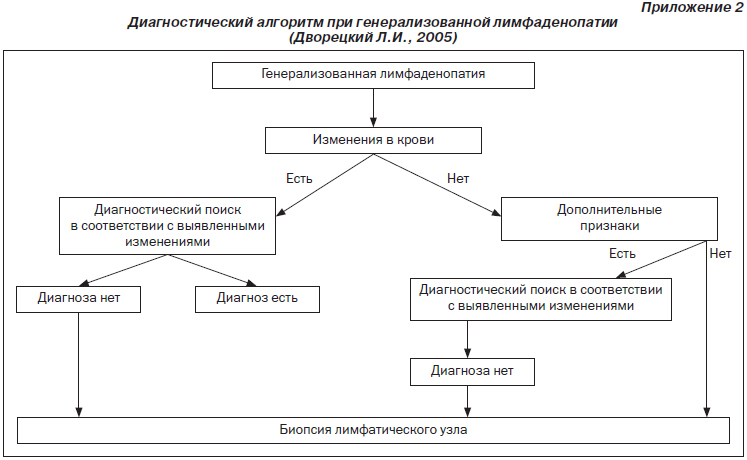
3. Дворецкий Л.И. Дифференциальный диагноз при лимфаденопатиях. Алгоритм диагностического поиска / Л.И. Дворецкий // Справочник поликлинического врача. — 2005. — № 2. — С. 3-9.
4. Зайков С.В. Дифференциальная диагностика синдрома лимфаденопатии / Зайков С.В. // Клінічна імунологія. Алергологія. Інфектологія. — 2012. — № 4. — С. 16-24.
5. Савенкова М.С. Лимфаденопатия и лимфаденит у детей / М.С. Савенкова, А.А. Афанасьева, А.К. Абдулаев, Л.Ю. Неижко // Consilium medicum. Педиатрия. — 2009. — № 2. — С. 45-48.
6. Синдром лимфаденопатии у детей: Учебно-методическое пособие / Т.И. Козарезова, В.А. Кувшинников, И.В. Василевский, Н.Н. Климкович. — Минск: БелМАПО, 2006. — 102 с.
7. Терещенко С.Ю. Периферическая лимфаденопатия у детей: дифференциальная диагностика. Часть 1. Общие сведения. Локальная лимфаденопатия / С.Ю.Терещенко // Consilium medicum. Педиатрия. — 2011. — № 3. — С. 91-98.