Газета «Новости медицины и фармации» Аллергология и пульмонология (568) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги. Медикаментозна алергія, включаючи анафілаксію. 2015
Рубрики: Аллергология , Пульмонология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 54-90
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони здоров’я України
30.12.2015 № 916
Основною метою цього Уніфікованого клінічного протоколу медичної допомоги (УКПМД) є створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам з медикаментозною алергією (МА).
За формою, структурою та методичним підходом щодо використання вимог доказової медицини УКПМД відповідає вимогам «Методики розробки та впровадження медичних стандартів (уніфікованих клінічних протоколів) медичної допомоги на засадах доказової медицини», затвердженої наказом МОЗ України від 28 вересня 2012 року № 751, зареєстрованим в Міністерстві юстиції України 29 листопада 2012 року за № 2001/22313.
Відповідно до вимог акредитації у закладах охорони здоров’я (ЗОЗ) має бути наявний Локальний протокол медичної допомоги (ЛПМД), що визначає взаємодію структурних підрозділів ЗОЗ, медичного персоналу тощо. Взаємодія між ЗОЗ різних видів на практиці координується спільним узгодженим ЛПМД (регіональний рівень локального протоколу), що розробляється на основі цього УКПМД.
Обґрунтування та положення УКПМД побудовані на принципах доказової медицини з урахуванням сучасних міжнародних рекомендацій, відображених в адаптованій клінічній настанові «Медикаментозна алергія, включаючи анафілаксію», при розробці якої використані прототипи:
Aberer W., Bircher A., Romano A., Blanca M., Campi P., Fernandez J., Brockow K., Pichler W. J., Demoly P. for ENDA, and the EAACI Interest Group on Drug Hypersensitivity. Drug Provocation Testing in the Diagnosis of Drug Hypersensitivity Reactions: General Considerations // Allergy. — 2003. — 58. — 854-863.
Agache I., Ryan D., Rodriguez M.R., Yusuf O., Angier E., Jutel M. Allergy management in primary care across European countries — actual status // Allergy. — 2013. — 68(7). — 836-843.
Brockow K., Garvey L.H., Aberer W., Atanaskovic-Markovic M., Barbaud A., Bilo M.B., Bircher A., Blanca M., Bonadonna B., Campi P., Castro E., Cernadas J.R., Chiriac A.M., Demoly P., Grosber M., Gooi J., Lombardo C., Mertes P.M., Mosbech H., Nasser S., Pagani M., Ring J., Romano A., Scherer K., Schnyder B., Testi S., Torres M., Trautmann A., Terreehorst I.; ENDA/EAACI Drug Allergy Interest Group. Skin test concentrations for systemically administered drugs — an ENDA/EAACI Drug Allergy Interest Group position paper // Allergy. — 2013 Jun. — 68(6). — 702-12. doi:10.1111/all.12142. Epub 2013 Apr 25.
Kowalski M.L., Makowska J.S., Blanca M., Bavbek S., Bochenek G., Bousquet J., Bousquet P., Celik G., Demoly P., Gomes E.R., Nnankowska-Mogilnicka E., Romano A., Sanchez-Borges M., Sanz M., Torres M.J., De Weck A., Szczeklik A., Brockow K. Hypersensitivity to nonsteroidal anti-inflammatory drugs (NSAIDs) — classification, diagnosis and management: Review of the EAACI/ENDA and GA2LEN/HANNA // Allergy. — 2011. — 66. — 818-829.
Brockow1 K., Garvey L.H., Aberer W., Atanaskovic-Markovic M., Barbaud A., Bilo M.B., Bircher A., Blanca M., Bonadonna B., Campi P., Castro E., Cernadas J.R., Chiriac A.M., Demoly P., GrosberM. , Gooi J., Lombardo C., Mertes P.M., Mosbech H., Nasser S., Pagani M., Ring J., Romano A., Scherer K., Schnyder B., Testi S., Torres M., Trautmann A., Terreehorst I. // Allergy. — 2013. — 68. — 702-712.
Mertes P.M., Malinovsky J.M., Jouffroy L., the Working Group of the SFAR and SFA, Aberer W., Terreehorst I., Brockow K., Demoly P., for ENDA and the EAACI Interest Group on Drug Allergy. Reducing the Risk of Anaphylaxis During Anesthesia: 2011 Updated Guidelines for Clinical Practice // J. Investig. Allergol. Clin. Immunol. — 2011. — 21(6). — 442-453.
Mirakian R., Ewan P.W., Durham S.R., Youlten L.J., Duguй P., Friedmann P.S., English J.S., Huber P.A., Nas-ser S.M.; BSACI. BSACI guidelines for the management of drug allergy // Clin. Exp. Allergy. — 2009 Jan. — 39(1). — 43-61. doi:10.1111/j.1365-2222.2008.03155.x.
Muraro A., Roberts G., Worm M. et al. Anaphylaxis: Guidelines from the European Academy of Allergy and Clinical Immunology (in preparation) // Allergy. — 2013.
Simons E., Ardusso L.R.F., Dimov V., Ebisawa M., El-Gamal Y.M., Lockey R.F., Sanchez-Borges M., Senna G.E., Sheikh A., Thong B.Y., Worm M. World Allergy Organization Anaphylaxis Guidelines: 2013 Update of the Evidence Base // Int. Arch. Allergy Immunol. — 2013. — 162. — 193-204.
Scherer K., Brockow K., Aberer W., Gooi J.H.C., Demoley P., Romano A., Schnyder B., Whitaker P., Cernadas J.S.R., Bircher A.J. Desensitization in delayed drug hypersensitivity reactions — an EAACI position paper of the Allergy Interest Group // Allergy. — 2013. — 68(7). — 844-852.
Drug allergy: diagnosis and management of drug allergy in adults, children and young people. NICE (National Institute of Health and care Excellence) Clinical guideline 183. September 2014-167 pages.
Перелік скорочень, що використовуються у протоколі
АГ антиген
АПФ ангіотензинперетворюючий фермент
АТ артеріальний тиск
ІГВВ імуноглобуліни для внутрішньовенного введення
ВІЛ вірус імунодефіциту людини
ГКС глюкокортикостероїди
ГоТАР гостра токсико-алергічна реакція
ЕГДС езофагогастродуоденоскопія
ЕКГ електрокардіограма/електрокардіографія
ЗОЗ заклади охорони здоров’я
КМП клінічний маршрут пацієнта
ЛЗ лікарські засоби
ЛПМД локальні протоколи медичної допомоги
МА медикаментозна алергія
МОЗ Міністерство охорони здоров’я
МПТ медикаментозний провокаційний тест
НАМН Національна академія медичних наук
НППЗ нестероїдні протизапальні та протиревматичні засоби
СРБ С-реактивний білок
УЗД ультразвукове дослідження
УКПМД уніфікований клінічний протокол медичної допомоги
ЦІК циркулюючі імунні комплекси
ЦНС центральна нервова система
DRESS Drug-Related Eosinophilia and Systemic Simptoms syndrom (синдром медикаментозних реакцій з еозинофілією і системними симптомами)
Ig імуноглобулін
RW реакція Вассермана
І. ПАСПОРТНА ЧАСТИНА
1.1. Діагноз: Медикаментозна алергія.
1.2. Код МКХ-10: Z 88.
1.3. Протокол призначений: для лікарів-алергологів, лікарів-алергологів дитячих та всіх лікарів, які призначають фармакотерапію, а також всіх медичних працівників, які надають екстрену, первинну, вторинну (спеціалізовану) та третинну (високоспеціалізовану) медичну допомогу пацієнтам із медикаментозною алергією.
1.4. Мета протоколу: УКПМД розроблений для створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам з медикаментозною алергією шляхом координування та оптимізації екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги.
1.5. Дата складання протоколу: грудень 2015 року.
1.6. Дата перегляду протоколу: грудень 2018 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
Кравченко Василь Віталійович — в.о. директора Медичного департаменту МОЗ України, голова робочої групи;
Хобзей Микола Кузьмич — директор Департаменту реформ та розвитку медичної допомоги МОЗ України, д.м.н., професор (голова робочої групи до 19.05.2014);
Чоп’як Валентина Володимирівна — завідувач кафедри клінічної імунології та алергології Львівського національного медичного університету імені Данила Галицького, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Алергологія, імунологія, клінічна імунологія, лабораторна імунологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к) (заступник голови з клінічних питань);
Ліщишина Олена Михайлівна — директор Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н., ст.н.с. (заступник голови з методологічного супроводу);
Антипкін Юрій Геннадійович — директор Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», академік НАМН України, д.м.н., професор, президент Асоціації педіатрів України;
Глумчер Фелікс Семенович — завідувач кафедри анестезіології та інтенсивної терапії Національного медичного університету імені О.О. Богомольця, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Анестезіологія» (згідно з наказом МОЗ України від 10.12.2012 № 526-к), президент Асоціації анестезіологів України;
Гогунська Інна Володимирівна — заступник директора Центру алергічних захворювань верхніх дихальних шляхів Державної установи «Інститут отоларингології імені професора О.С. Коломійченка НАМН України», д.м.н.;
Дитятковська Євгенія Михайлівна — завідувач алергологічним відділенням Комунального закладу «Дніпропетровське клінічне об’єднання швидкої медичної допомоги» Дніпропетровської обласної ради», д.м.н., заслужений лікар України, головний алерголог м. Дніпропетровська, віце-президент Асоціації алергологів України, координатор МОЗ України з питань клінічної алергології;
Драннік Георгій Миколайович — професор кафедри клінічної імунології та алергології з секцією медичної генетики Національного медичного університету імені О.О. Богомольця, д.м.н., професор, почесний президент Українського товариства спеціалістів з імунології, алергології, імунореабілітації;
Зайков Сергій Вікторович — професор кафедри фтизіатрії і пульмонології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н.;
Зіменковський Андрій Борисович — завідувач кафедри клінічної фармації, фармакотерапії та медичної стандартизації Львівського національного медичного університету імені Данила Галицького, д.м.н., професор;
Кайдашев Ігор Петрович — завідувач кафедри внутрішньої медицини № 3 Вищого державного навчального закладу України «Українська медична стоматологічна академія», проректор з наукової роботи Української медичної стоматологічної академії, д.м.н., професор, президент Українського товариства спеціалістів з імунології, алергології та імунореабілітації;
Лапшин Володимир Федорович — завідувач наукової групи проблем алергії та імунореабілітації дітей відділення захворювань органів дихання та респіраторних алергозів у дітей Державної установи «Інститут педіатрії, акушерства та гінекології НАМН України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча пульмонологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к);
Літус Олександр Іванович — професор кафедри дерматовенерології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Дерматовенерологія» (згідно з наказом МОЗ України від 10.12.2012 № 526-к);
Ломіковська Марта Павлівна — консультант, лікар-алерголог Львівського регіонального центру клінічної імунології та алергології, асистент кафедри клінічної імунології та алергології Львівського національного медичного університету імені Данила Галицького;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина» (згідно з наказом МОЗ України від 29.05.2014 № 196-к);
Наконечна Алла Анатоліївна — консультант, лікар алерголог-імунолог Клініки алергології та імунології Королівського шпиталю Університету Ліверпуля, член Європейських робочих груп з медикаментозної алергії у Європейській академії клінічної алергології та імунології, к.м.н.;
Осипова Людмила Станіславівна — завідувач лабораторією клінічної лікарні «Феофанія», лікар імунолог-алерголог, к.м.н., доцент;
Острополець Наталія Андріївна — начальник відділу високоспеціалізованої медичної допомоги управління надання медичної допомоги дорослим Медичного департаменту МОЗ України;
Павленко Олексій Володимирович — директор Інституту стоматології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Стоматологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к);
Пухлик Борис Михайлович — завідувач кафедри фтизіатрії з курсом клінічної імунології та алергології Він-ницького національного медичного університету імені М.І. Пирогова, д.м.н., професор, президент Асоціації алергологів України;
Романюк Лілія Іванівна — завідувач алергологічного відділення № 1 Київської міської клінічної лікарні № 8, керівник Київського міського алергологічного центру, д.м.н., головний позаштатний алерголог Департаменту охорони здоров’я виконавчого органу Київської міської ради;
Степаненко Алла Василівна — професор кафедри організації медичного забезпечення Збройних сил Української військово-медичної академії МЗС України, д.м.н., професор;
Уманець Тетяна Рудольфівна — провідний науковий співробітник наукової групи проблем алергії та імунореабілітації дітей відділення захворювань органів дихання та респіраторних алергозів у дітей Державної установи «Інститут педіатрії, акушерства і гінекології НАМН України», д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Дитяча алергологія» (згідно з наказом МОЗ України від 29.05.2014 № 196-к).
Методичний супровід та інформаційне забезпечення:
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України», к.тех.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій у сфері охорони здоров’я Державного підприємства «Державний експертний центр МОЗ України»;
Ромашова Неля Олександрівна — експерт відділу якості медичної допомоги та інформаційних технологій Державного підприємства «Державний експертний центр МОЗ України».
Адреса для листування: Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», м. Київ. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://www.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html
Рецензенти:
Курченко Андрій Ігорович — завідувач кафедри клінічної імунології та алергології з секцією медичної генетики Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Літус Віктор Іванович — завідувач кафедри клінічної, лабораторної імунології та алергології Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., доцент;
Рекалова Олена Михайлівна — завідувач лабораторії клінічної імунології Державної установи «Національний інститут фтизіатрії і пульмонології імені Ф.Г. Яновського Національної академії медичних наук України», д.м.н.
Коротка епідеміологічна інформація
За даними літератури, у структурі побічних дій лікарських засобів (ЛЗ) перше місце займають дозозалежні токсичні реакції (понад 70 %). В Україні, за даними фармаконагляду, побічні реакції алергічного генезу (тип В) складають 57,24 % (ураження шкіри серед них складають 37,22 %).
За період з 01.01.2011 р. по 31.12.2013 р. Департаментом післяреєстраційного нагляду (директор департаменту О.В. Матвєєва) ДП «Державний експертний центр Міністерства охорони здоров’я України» зареєстровано 15 890 випадків реакцій гіперчутливості, а саме:
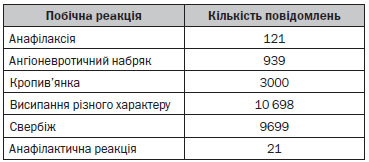
За даними Всесвітньої організації охорони здоров’я, побічні реакції частіше виникають при системному використанні антибактеріальних, нестероїдних протизапальних та протиревматичних засобів (НППЗ).
ІІ. ЗАГАЛЬНА ЧАСТИНА
Медикаментозна алергія — патологічна реакція на лікарські засоби, в основі якої лежать імунологічні механізми.
На сьогодні в Україні відсутня спеціальна система реєстрації саме медикаментозної алергії (МА), відповідно — відсутня точна інформація щодо кількості реакцій гіперчутливості до ЛЗ, а також типів реакцій та їх наслідків. Крім того, відсутні дані про ефективність їх лікування як на госпітальному, так і на амбулаторних етапах. Слід відзначити, що в Україні також здійснюється і безрецептурний відпуск ЛЗ. При цьому останнім часом привертає увагу зростання кількості МА і в розвинених країнах світу.
Серед факторів ризику особливе значення надається впливу вірусних інфекцій, а також ряду патологічних станів (легеневий кістофіброз), які можуть впливати на прояв алергічної реакції, що необхідно враховувати в клінічній практиці. Важлива роль відведена також ацетилсаліциловій кислоті та інгібіторам ангіотензинперетворюючого фермента (АПФ), які сьогодні використовуються у кардіологічних пацієнтів.
Клінічні прояви МА розглядаються лікарями-алергологами, лікарями-алергологами дитячими та лікарями інших спеціальностей імунологічних механізмів як з позиції необхідності розуміння (встановлення типу реакції гіперчутливості за клінічними проявами, що визначає як діагностичну, так і лікувальну тактику), так і необхідності введення в клінічну практику простих, але ефективних критеріїв діагностики алергічних реакцій на ЛЗ з боку шкіри та дихальних шляхів, системних проявів (які дозволяють визначити тип імунологічної реакції), а також допоміжних лабораторних даних in vitro.
МА є досить складним завданням та випробуванням, і існують значні відмінності як у діагностиці та веденні пацієнтів із МА, так і в доступі їх до спеціалізованої допомоги. Це може призводити до гіподіагностики, неправильного діагнозу та самодіагностики. Така ситуація може бути викликана через недостатність усвідомлення наявних послуг або відсутність центрів медичної допомоги пацієнтам з МА.
У зв’язку з цим і виникла нагальна потреба приведення практики медичної допомоги пацієнтам з МА у відповідність до сучасних науково обґрунтованих підходів, з метою забезпечення медичної допомоги пацієнтам з МА.
Даний протокол було розроблено для використання медичними працівниками в ЗОЗ і пропонує найкращу практику з діагностики та лікування МА у дорослих, молодих людей і дітей.
ІІІ. ОСНОВНА ЧАСТИНА
3.1. ДЛЯ ЗАКЛАДІВ, ЩО НАДАЮТЬ ПЕРВИННУ МЕДИЧНУ ДОПОМОГУ
Документування та обмін інформацією з лікарями інших спеціальностей
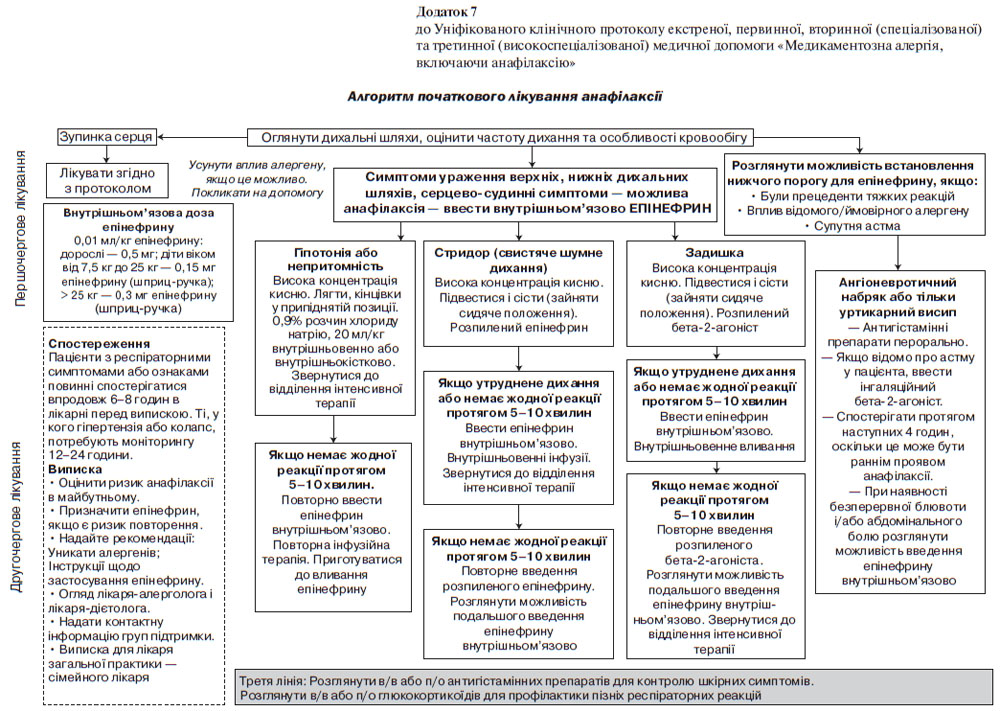
Документування нових алергічних реакцій, що спричинені ЛЗ.
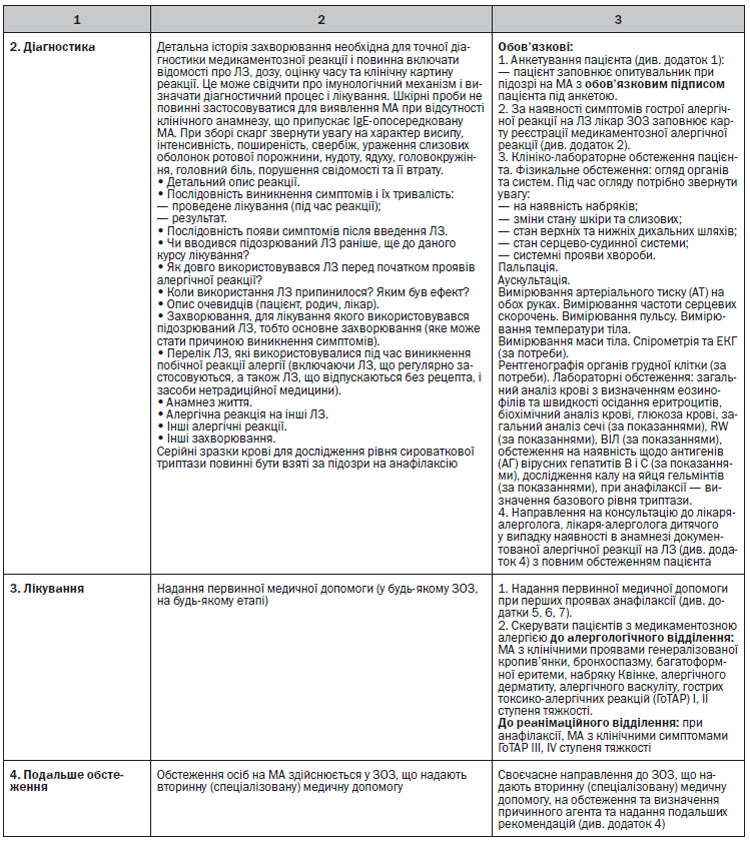
У пацієнтів з підозрою на МА необхідно документувати їх реакцію, в структурованій формі:
1) загальний характер і комерційне найменування ЛЗ, який підозрюється в заподіянні реакції, в тому числі концентрацію/дозу та форму випуску;
2) опис реакції;
3) показання для застосування ЛЗ (якщо немає клінічного діагнозу, опишіть синдроми/симптоми);
4) дата і час реакції, кількість доз, що приймаються, або кількість днів прийому ЛЗ до початку реакції;
5) спосіб введення;
6) які ЛЗ або групи ЛЗ уникати в майбутньому.
Визначення рівня сироваткової триптази за умов анафілаксії
1. Після підозрюваної анафілаксії, асоційованої з ЛЗ, забрати в пацієнта 3 зразка крові (перша проба — після початку надання допомоги пацієнту, друга — протягом 30–120 перших хвилин після розвитку реакції та третя — через 24 години після розвитку симптомів) для визначення базового рівня триптази.
2. Чітко вказати час забору зразків крові (на всіх трьох зразках), взятих для визначення рівня триптази: в медичних записах пацієнта та при заповненні форми замовлення і власне на пробірках-зразках.
3. У комплект для анафілаксії повинні входити пробірки для забору зразків крові для визначення рівня триптази.
• Детальний опис реакції.
• Послідовність виникнення симптомів і їх тривалість:
— проведене лікування (під час реакції);
— результат.
• Послідовність появи симптомів після введення ЛЗ.
• Чи вводився підозрюваний ЛЗ раніше, ще до даного курсу лікування?
• Як довго використовувався ЛЗ перед початком проявів побічної реакції?
• Коли використання ЛЗ припинилося? Яким був ефект?
• Опис очевидців (пацієнт, родич, лікар).
• Чи є фотографія проявів зворотньої реакції?
• Захворювання, для лікування якого використовувався підозрюваний ЛЗ, тобто основне захворювання (яке може стати причиною виникнення симптомів, а не підозрюваний ЛЗ).
• Перелік ЛЗ, які приймалися під час виникнення побічної реакції (включаючи ЛЗ, що регулярно застосовуються, а також ЛЗ, що відпускаються без рецепта, і засоби нетрадиційної медицини).
• Анамнез життя.
• Алергічна реакція на інші ЛЗ.
• Інші алергічні реакції.
• Інші захворювання.
IV. ОПИС ЕТАПІВ МЕДИЧНОЇ ДОПОМОГИ
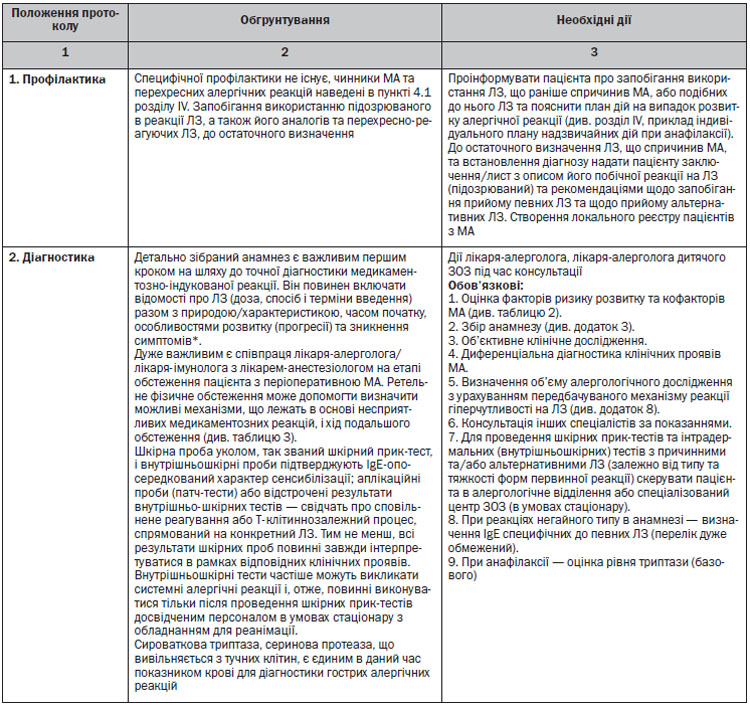
4.1. Етап формування підозри на медикаментозну алергію
Як АГ при МА можуть виступати практично будь-які ЛЗ, але серед них є ЛЗ з більш і менш вираженими сенсибілізуючими властивостями. За літературними і нашими власними даними, найчастіше МА викликають:
• антибіотики (серед них переважають бета-лактамні) — 40–50 %;
• сульфаніламіди (до 40 %);
• анальгетики (до 26 %);
• місцеві анестетики;
• препарати, які містять йод та бром;
• вакцини;
• сироватки;
• препарати вітамінів.
Зрозуміло, що структура медикаментозних алергенів постійно змінюється, оскільки зазнає змін технологія лікування пацієнтів із різними захворюваннями.
Можемо відзначити, що характерних для певного ЛЗ клінічних проявів побічних медикаментозних алергічних реакцій не існує. Загальновідомим також є їх виникнення при застосуванні ЛЗ, що мають спільні алергенні детермінанти.
Важливою для лікарів є також інформація про групи ЛЗ, при яких мають місце перехресні алергічні реакції.
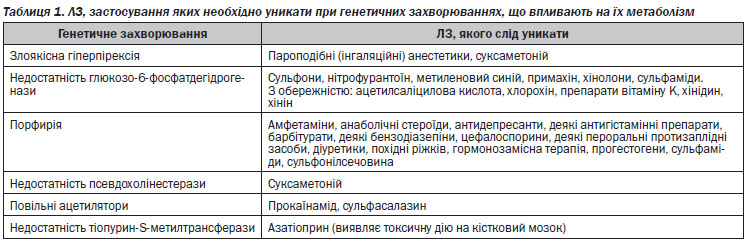
4.1.1. Перехресні алергічні реакції спостерігаються між:
1. Природними і напівсинтетичними пеніцилінами (бензилпеніцилін, оксацилін, ампіцилін, амоксицилін та інші).
2. Стрептоміцином та іншими аміноглікозидами (неоміцин, канаміцин, гентаміцин, амікацин та інші).
3. Цефалоспоринами і групою пеніциліну.
4. Тетрацикліном і його похідними (доксициклін та інші).
5. Похідними фенотіазину і деякими антигістамінними препаратами (хлорпромазин та його аналоги, прометазин).
6. Йодом і усіма йодовмісними препаратами (розчин Люголя, йодовмісні рентгеноконтрастні засоби та інші).
7. Тіаміном і кокарбоксилазою.
8. Барбітуратами та їх похідними (фенобарбіталом та іншими).
9. НППЗ та деякими анальгетичними засобами (наприклад, між препаратами піразолону (метамізол натрію), ацетилсаліциловою кислотою та між препаратами з різних підгруп НППЗ.
10. Прокаїном, лідокаїном і сульфаніламідними похідними, натрію аміносаліцилатом.
11. Похідними етилендіаміну (хлоропірамін та інші) і теофіліном.
4.2. Етап встановлення діагнозу
4.2.1. Клінічні особливості медикаментозної алергії
— Алергічні прояви не нагадують фармакологічну дію ЛЗ.
— Виникають від мінімальної кількості ЛЗ (іноді це сліди ЛЗ).
— Після першого контакту з ЛЗ повинен пройти період сенсибілізації (3–5 днів) — для реакцій негайного типу за участю IgE.
— При IgE-незалежних механізмах МА (цитотоксичні) за участю IgG, IgM, компонентів системи комплементу та клітин крові, а також Т-клітин — період сенсибілізації може бути від декількох днів до декількох тижнів.
— МА виникає у вигляді класичних симптомів алергічних захворювань.
— Алергічні симптоми повторюються при послідовних/повторних введеннях ЛЗ-алергенів.
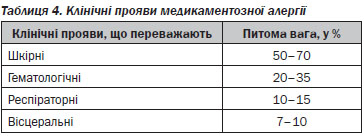
4.2.2. Види проявів медикаментозної алергії:
• Системні реакції: анафілаксія, сироваткова хвороба, васкуліти, медикаментозна лихоманка, аутоімунні захворювання, токсичний епідермальний некроліз (синдром Лайєлла), синдром Стівенса — Джонсона і DRESS-синдром та цитопенії.
• Органні місцеві реакції: з переважним ураженням шкіри, органів кровотворення та крові, дихальних шляхів, внутрішніх органів.
• Анафілаксія — тяжка форма, загрозлива для життя, генералізованої або системної реакції гіперчутливості, яка характеризується швидким початком з небезпечними для життя порушеннями дихання та кровообігу, і, як правило, ураженням шкіри та слизових оболонок.
4.2.3. Ознаки та алергічні симптоми за умов підозри розвитку медикаментозної алергії в залежності від часу клінічних проявів
Негайні (швидкі) реакції
1. Анафілактичний шок — тяжка форма багатосистемної реакції, що характеризується:
— еритемою, кропив’янкою або набряком Квінке;
— гіпотензією та/або бронхоспазмом.
2. Кропив’янка або набряк Квінке без системних проявів.
3. Загострення бронхіальної астми (наприклад, при застосуванні НППЗ). Початок, як правило, менше, ніж через 1 годину після прийому ЛЗ протягом 12 год (хоча попередній прийом не завжди підтверджено).
Сповільнені (нешвидкі) реакції без системного залучення
1. Ураження шкіри у вигляді червоних макул або папул (екзантемоподібних).
2. Фіксоване (контактне) ураження на шкірі після прийому ЛЗ (локалізовані запалення шкіри).
Початок, як правило, через 7–10 днів після першого застосування ЛЗ або протягом 2–3 днів після повторного прийому.
Віддалені (нешвидкі) реакції з системним залученням
1. Реакції на ЛЗ з еозинофілією і системними симптомами або синдром гіперчутливості до ЛЗ (DHS — Drug Hypersensitivity syndrom) характеризуються: поширеними червоними макулами, папулами або еритродермією, лихоманкою, лімфаденопатією, порушенням функції печінки, еозинофілією.
Початок, як правило, протягом 2–6 тижнів після першого застосування ЛЗ або протягом 3 днів після повторного прийому.
2. Токсичний епідермальний некроліз або синдром Стівенса — Джонсона: хворобливий висип і гарячка (часто перші ознаки); ерозії слизової оболонки та/або шкіри; пухирці, міхурі або відторгнення епідермісу; червоні макули, пурпура або еритема.
Початок, як правило, через 7–14 днів після першого впливу ЛЗ або протягом 3 днів після повторного прийому.
3. Гострий генералізований екзантематозний пустульоз (AGEP — Acute Generalised Exanthematous Pustulosis): поширені пустули, лихоманка, нейтрофілія.
Початок, як правило, через 3–5 днів після першого прийому ЛЗ.
4. Загальні розлади, що трапляються рідко при МА: екзема, гепатит, нефрит, світлочутливість, васкуліт.
4.2.4. Неалергічні реакції (хибноалергічні)
Не мають імунологічних механізмів, але імітують алергічні симптоми (феномен мімікрїї). Вони, як правило, пов’язані з неімунним виділенням гістаміну, брадикініну, активацією комплементу, індукцією синтезу лейкотрієнів, що, в свою чергу, індукує бронхоспазм та шкірні прояви.
До препаратів-лібераторів гістаміну відносяться:
— опіоїди;
— рентгеноконтрастні засоби;
— загальні анестетики і міорелаксанти (але переважна кількість з них призводять до імунозалежних реакцій — IgE-залежних);
— ненаркотичні анальгетики;
— плазмозамінники;
— білкові препарати;
— деякі антибіотики (поліміксин, граміцидин, ванкоміцин, цефалоспорини);
— місцеві анестетики;
— аденозинтрифосфат;
— спазмолітики (атропін, дротаверин);
— вітаміни групи В.
До активізації системи комплементу за альтернативним шляхом може привести застосування йодовмісних рентгеноконтрастних засобів, декстринів, протаміну.
Порушення метаболізму арахідонової кислоти можуть викликати НППЗ, саліцилати, тартразин.
Накопичення брадикініну може статися при лікуванні препаратами інгібіторів АПФ, що призводить до ангіоневротичного набряку.
За умов використання сульфітів утворюється оксид сірки, який є бронхоконстриктором.
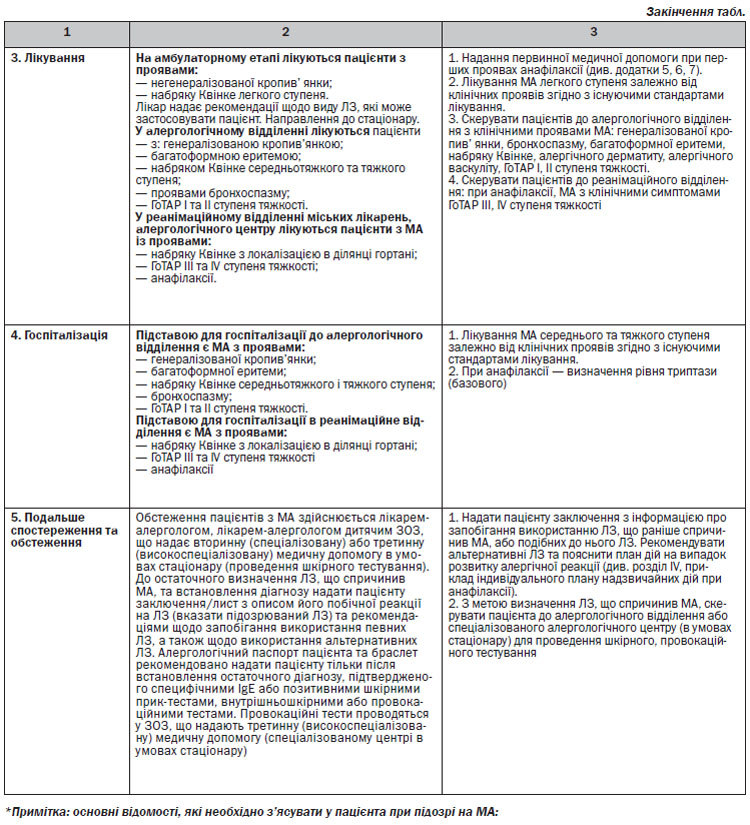
4.3. Етап верифікації діагнозу
4.3.2. Обов’язкові організаційні заходи
Для обстеження і лікування пацієнт з ГоТАР повинен бути госпіталізований у відділення, де є:
A) група підготовлених спеціалістів (лікар-алерголог, лікар-алерголог дитячий, лікар-анестезіолог та інші), які мають відповідну підготовку і досвід роботи із пацієнтами з ГоТАР;
Б) можливість провести поглиблені лабораторні дослідження і лабораторний моніторинг певних показників;
B) можливість проводити реанімаційні заходи.
Діагностика
1) обов’язкові лабораторні обстеження:
• Клінічний аналіз крові (розгорнутий) щоденно до стабілізації стану, в подальшому — за необхідності.
• Коагулограма, при III і IV ступенях тяжкості — в динаміці, щоденно.
• Біохімічний аналіз крові (загальний білок і білкові фракції, білірубін, аланінамінотрансфераза, аспартат–амінотрансфераза, фібриноген, СРБ, глюкоза, кислотно-лужний стан крові).
• При III і IV ступенях тяжкості — динамічний контроль рівня загального білка, креатиніну, цукру крові, білірубіну, трансаміназ, кислотно-лужного стану.
• Глікемічний профіль.
• Визначення групи крові та резус-фактора (за необхідності).
• RW, ВІЛ (за показаннями).
• Загальний аналіз сечі щоденно до стабілізації стану, в разі необхідності — аналіз сечі за Нечипоренком.
• Мікробіологічні посіви зі шкіри та слизових при III і IV ступенях тяжкості, кратність — за показниками.
• Бактеріологічне дослідження мокротиння (за показаннями).
• Бактеріологічне дослідження бронхо-альвеолярних змивів (за показаннями).
• Бактеріологічне дослідження фекалій (за показаннями).
• Кислотно-лужний стан при проведенні штучної вентиляції легень.
2) інструментальні методи обстеження:
За показаннями:
• ЕКГ.
• Рентгенологічне дослідження органів грудної клітки.
• Спірометрія.
• ЕГДС — при стабілізації стану і після епітелізації слизових порожнини рота.
• Бронхоскопія.
• УЗД черевної порожнини, щитовидної залози при I і II ступенях тяжкості при госпіталізації, при III і IV ступенях тяжкості після стабілізації стану.
3) консультації спеціалістів:
• Лікар-алерголог, лікар-алерголог дитячий (динамічний огляд щоденно).
• Лікар-акушер-гінеколог (за показаннями).
• Лікар-стоматолог (за показаннями).
• Лікар-офтальмолог (за показаннями).
• Лікар-дерматовенеролог (за показаннями).
Додаткові
• Інші спеціалісти — за показаннями.
4) алергологічне обстеження проводиться при I і II ступенях тяжкості після одужання, через 1 місяць; при III і IV ступенях тяжкості — додатково через 3–4 місяці. Обсяг алергологічного обстеження визначається лікарем-алергологом, лікарем-алергологом дитячим.
4.3.3. Шкірна проба уколом (шкірний прик-тест) і внутрішньошкірна проба
4.3.4. Методика постановки прик-тесту
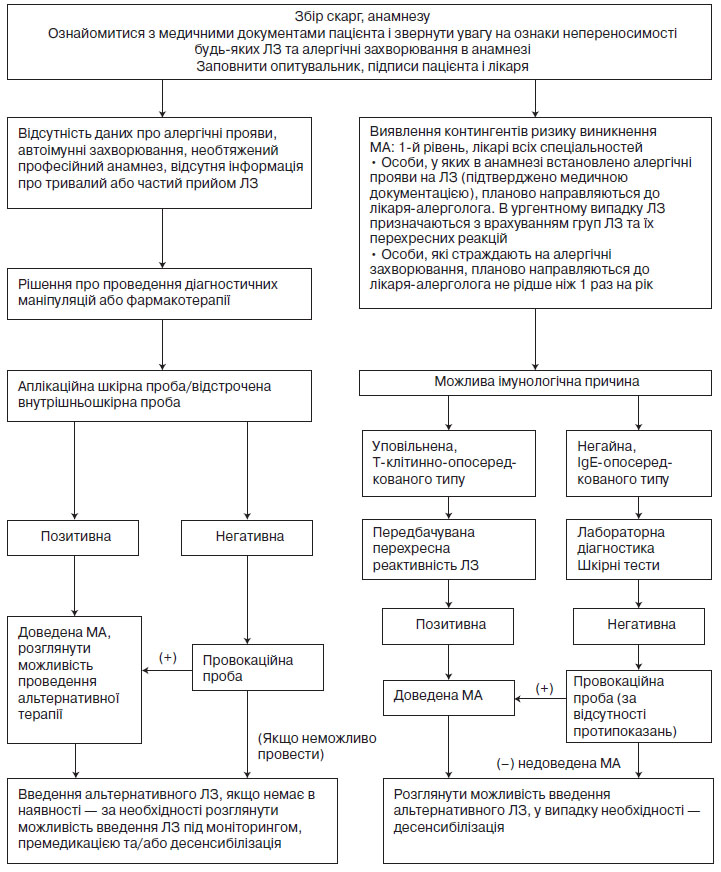
Надають допоміжні дані (з історією хвороби) для діагностики (або виключення) IgE-опосередкованої алергії.
1. ЕТАП. Виготовлення розчину ЛЗ зі стандартною розчинною рідиною (використовується стандартна розчинна рідина для алергенів або розчин натрію хлориду 0,9%).
Антибіотики. Нещодавно були оновлені рекомендації з діагностики бета-лактамної гіперчутливості, неподразнюючі концентрації шкірних проб наведені в таблиці 7.
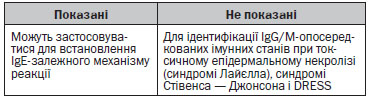
Лікарські засоби, для яких значущість шкірних проб не була достатньо доведена:
• Антигіпертензивні засоби.
• Біологічні препарати, за винятком препаратів проти фактору некрозу пухлин та омалізумаб (моноклональні антитіла до IgE).
• Гормони: ГКС, інсуліни.
• Антибіотики, окрім бета-лактамних.
• Антинеопластичні ЛЗ, які не містять платину.
• НППЗ, за винятком похідних піразолону для алергічних реакцій негайного типу.
• Опіоїди.
• Сироватка, імуноглобуліни і вакцини.
З метою уникнення хибнопозитивних результатів тестування, визначення реактивності шкіри тощо, обов’язково потрібно паралельно з розчином ЛЗ проводити тестування з позитивним контролем (розчин гістаміну дигідрохлориду 0,01%) і розчинною рідиною (негативний контроль).
4.3.5. Протипоказання для проведення прик-тестування та внутрішньошкірного тестування з ЛЗ
1. Перенесена у минулому анафілаксія (підтверджена документально) на введення певного ЛЗ/або його хімічного аналогу може бути протипоказанням для шкірного прик-тесту та внутрішньошкірного тестування із даним ЛЗ або його хімічними аналогами. Але не є протипоказанням для шкірних тестів з альтернативним ЛЗ.
2. Синдроми Лайєлла, Стівенса — Джонсона, клінічна смерть внаслідок застосування ЛЗ, сироваткова хвороба, тяжкий перебіг ангіоневротичного набряку.
3. Ідентифікована алергічна реакція в минулому на ЛЗ (чи його хімічний аналог), з яким має проводитися тестування.
4. Алергічні, інфекційні, шкірні захворювання у стадії загострення.
5. Психічні захворювання у стадії загострення.
6. Злоякісні захворювання не є повним протипоказанням, адже у випадках з реакціями гіперчутливості до препаратів хіміотерапії необхідно проводити шкірне тестування з альтернативним ЛЗ.
7. Системні захворювання сполучної системи не є повним протипоказанням, адже в разі необхідності підбору НППЗ необхідно проводити шкірне тестування або провокаційні тести з альтернативним НППЗ; аналогічно — за необхідності тестування зі стероїдними препаратами в цієї групи пацієнтів.
8. Вагітність не є повним протипоказанням, адже в разі необхідності виявити переносимість до місцевих анестетиків можна шкірними тестами, які проводять після 38-го тижня вагітності, або ж у передпологовий період.
9. Дитячий вік менше 3 років (старше 3 років дозволяється проводити тестування не більше, як з двома ЛЗ одночасно).
10. Декомпенсовані тяжкі хронічні захворювання серця, нирок, печінки та тяжка форма цукрового діабету.
11. Лікування антигістамінними засобами для системного застосування та протягом 10 діб після їх відміни (отримання хибнонегативних результатів, необхідний період «відмивки»).
12. Лікування глюкокортикостероїдами для системного застосування та протягом 14 діб після їх відміни; місцеве застосування ГКС місцевої дії (креми, мазі) та протягом 20 діб після їх відміни (отримання хибнонегативних результатів, необхідний період «відмивки»).
4.3.6. Лабораторне обстеження пацієнта з медикаментозною алергією (спеціалізована медична допомога)
Призначається амбулаторно та стаціонарно лікарями-алергологами, лікарями-алергологами дитячими та лікарями інших спеціальностей:
— визначення рівня загального IgE в сироватці крові;
— визначення рівня специфічного IgE в сироватці крові (методом хемолюмінісцентного аналізу) до наступних ЛЗ:
• Амоксицилін, ампіцилін, цефаклор
• Бензилпеніцилін
• Адренокортикотропний гормон
• Хлоргексидин
• Желатин
• Інсулін людини, свинячий
• Протамін
• Суксаметоній
• Анатоксин правцевий
• Морфін
— визначення активності триптази в сироватці крові (використовується в діагностиці та для прогнозу розвитку анафілактичних реакцій).
У практичній діяльності до 15 % стаціонарних пацієнтів переносять несприятливі реакції на ЛЗ. Особливо шляхом введення місцево через шкіру, тривалі або часті використання ЛЗ призводять до розвитку сенсибілізації.
Справжні реакції гіперчутливості є імунологічними IgE або Т-клітинно-опосередкованими, але їх важливо відрізняти від побічних проявів, спричинених нераціональним використанням ЛЗ (поліпрагмазія, великі дози, внутрішньовенний шлях введення та інше).
90 % алергічних реакцій розвивалися впродовж 10 хвилин після застосування ЛЗ.
Сироваткова триптаза, яка звільняється при дегрануляції тучних клітин, на сьогодні в міжнародній клінічній практиці є єдиним маркером гострої алергічної реакції і дозволяє відрізнити анафілаксію від деяких схожих станів: септичного шоку, вазовагальних реакцій, міокардіального шоку, карциноїдного синдрому.
Для підтвердження гострої IgE-опосередкованої алергічної реакції необхідно тричі зробити забір крові у пацієнта з гострою несприятливою медикаментозною реакцією, заповнити відповідну медичну документацію і при позитивному результаті дослідження на триптазу направити пацієнта на консультацію до лікаря-алерголога, лікаря-алерголога дитячого.
Алгоритм забору крові на дослідження активності триптази в крові:
• Візьміть послідовно всього 3 проби крові (по 3 мл) в пробірки:
— перша проба якнайшвидше, наскільки можливо, після початку допомоги пацієнту;
— друга — через 1–2 години після появи симптомів (у цей час відзначається пік рівня триптази);
— третя — через 24 години або при одужанні (наприклад, при подальшому диспансерному спостереженні в алергологічній клініці) для оцінки базового рівня триптази (оскільки в окремих пацієнтів він буває підвищеним).
• Переконайтеся, що на кожній пробі відзначені дата і час забору.
• Надішліть проби крові в лабораторію.
Тест «триптаза» вимірює загальний рівень альфа- і бета-триптази в сироватці крові. Пороговим значенням триптази в сироватці крові вважається рівень до 11,4 нг/мл. Чутливість та специфічність визначення триптази залежать від показника, який визначався до розвитку анафілаксії. Через широкі варіації базового рівня триптази у кожного конкретного пацієнта в діагностиці істинної (на відміну від псевдоалергічної реакції) важливо динамічне дослідження крові на зміну концентрації триптази (2–3 дослідження крові на триптазу в динаміці), а не її абсолютне значення.
Постійно підвищений базальний рівень альфа-триптази служить маркером ризику розвитку анафілактичних реакцій для деяких сенсибілізованих пацієнтів, наприклад, після укусу бджіл/ос або тривалого введення ЛЗ, також спостерігається у пацієнтів із системним мастоцитозом. Результати досліджень завжди необхідно інтерпретувати з урахуванням клінічних проявів і тяжкості форм реакції.
Таким чином:
• Всі пацієнти потенційно належать до групи ризику розвитку гострих генералізованих реакцій при контакті з ЛЗ.
• Визначення в динаміці активності триптази в сироватці дозволяє діагностувати анафілаксію і визначати схильність до її розвитку.
Важливо:
Рівень триптази необхідно вимірювати перед початком імунотерапії.
Перед проведенням алерген-специфічної імунотерапії обов’язково потрібно оцінити загальну неспецифічну реактивність пацієнта за рівнем триптази, щоб уникнути гострих реакцій. При рівні триптази крові >11,4 нг/мл існує ймовірність розвитку гострих реакцій на алерген-специфічну імунотерапію.
Необхідно лабораторно досліджувати чутливість пацієнтів до наступних чинників при підозрі на приховану гіперчутливість до них за наявності симптомів, асоційованих з їх застосуванням:
• sIgE до латексу (норма до 0,35 kU/l);
• sIgE до хлоргексидину (норма до 0,35 kU/l);
• sIgE до желатину (норма до 0,35 kU/l);
• sIgE до міорелаксантів (норма до 0,35 kU/l).
4.3.7. Медикаментозні провокаційні тести
Провокаційні проби з конкретними ЛЗ можуть здійснюватися після того, як інші діагностичні можливості вичерпані і діагноз залишається під сумнівом.
Медикаментозні провокаційні тести (МПТ) є золотим стандартом для підтвердження або виключення гіперчутливості до певних ЛЗ, адже вони відтворюють не лише алергічні симптоми, але й інші несприятливі прояви, незалежно від їх патомеханізмів. МПТ є кінцевим пунктом в поетапному підході діагностики МА.
МПТ має проводитися тільки висококваліфікованим лікарем-алергологом, лікарем-алергологом дитячим (лікарем-імунологом) з досвідом роботи у галузі МА.
Враховуючи можливість потенційної небезпеки (шкідливості) та співвідношення ризик-користь від тестування, остаточне рішення щодо його проведення повинно ретельно зважуватися у кожного індивідуального пацієнта.
У випадках, коли вихідна реакція була сповільненою та/або не тяжкою формою (не шкідливою для життя пацієнта), МПТ може бути виконаний в амбулаторних умовах, але обов’язково з повноцінним медикаментозним та інструментальним оснащенням для проведення, в разі необхідності, протишокових засобів. До того ж, при сповільненій реакції необхідне тривале дослідження пацієнта в клініці після початкової негативної проби на ЛЗ, що спричинив МА.
Пацієнти з більш тяжкими формами первинних реакцій повинні бути госпіталізовані для проведення МПТ.
Провокаційну пробу недоцільно проводити, якщо попередня реакція призвела до небезпечних для життя наслідків. Провокаційні тести можуть виконуватися також протягом декількох днів, у разі проведення плацебо контролю, або при подвійних сліпих тестуваннях.
Показання для проведення провокаційних проб
Показання до МПТ можна розділити на чотири, частково перехресні, групи:
1. Для того, щоб виключити гіперчутливість з анамнезу, що не передбачає медикаментозної гіперчутливості, а також у пацієнтів з неспецифічними симптомами.
2. Показано при діагностованій гіперчутливості для забезпечення безпечними фармакологічно та/або структурно незв’язаними ЛЗ.
3. Для того, щоб виключити перехресну реактивність структурно пов’язаних ЛЗ в умовах діагностованої гіперчутливості.
4. Для того, щоб встановити точний діагноз в історії хвороби, що передбачає медикаментозну гіперчутливість з негативними, непереконливими або недоступними алергологічними тестами.
Медикаментозно-індуковані реакції, при яких МПТ зазвичай не рекомендується або протипоказаний:
• Генералізований бульозний висип;
• Гострий генералізований екзантематозний пустульоз;
• Тяжкі форми імуноцитотоксичних реакцій, небезпечні для життя:
— Токсичний епідермальний некроліз;
— Синдром Стівенса — Джонсона;
— Синдром медикаментозної гіперчутливості (з еозинофілією)/DRESS;
— Системний васкуліт;
— Цитопенія крові.
• Конкретні прояви уражень органів, наприклад:
— Гепатит
— Нефрит
— Пневмоніт
• Тяжкі анафілаксії;
• Медикаментозно-індуковане аутоімунне захворювання (системний червоний вовчак, пухирчатка звичайна, бульозний пемфігоїд і т.д.);
• Патч-тести виправдані в особливих умовах.
Дозування та часові інтервали при проведенні провокаційних проб
Початкова доза ЛЗ для провокації буде варіювати залежно від:
— тяжкості форм попередньої реакції, що її викликала;
— дози ЛЗ;
— виду провокації (пероральна або парентеральна).
Зазвичай слід починати з низьких доз, поступово збільшуючи їх і роблячи зупинки, як тільки проявляються перші цільові симптоми. При деяких парентеральних провокаціях початкова доза може складати 10–9 частину від терапевтичної дози з подальшим її підвищенням (у 2–10 разів) до досягнення терапевтичної дози. Для того, щоб звести до мінімуму ризик анафілаксії, є більш доцільним застосовувати пероральний, а не парентеральний спосіб, якщо це можливо.
При попередньому негайному типі реакцій (що відбуваються протягом 1-ї години з моменту використання ЛЗ, що спричинив МА) початкова доза повинна бути розведена в концентрації між 1 : 10 000 та 1 : 10 залежно від тяжкості форм реакції. Часовий інтервал між дозами становить щонайменше 30 хвилин, хоча велика кількість ЛЗ потребує більш подовжених інтервалів.
При попередньому сповільненому типі реакцій (що відбуваються довше, ніж 1 година з моменту останнього використання ЛЗ, що спричинив МА) початкова доза не повинна перебільшувати 1 : 100 терапевтичної дози.
Залежно від ЛЗ та ступеня (порогу) відповіді пацієнта на тестування МПТ можуть бути проведені протягом годин, днів та, інколи, тижнів.
Якщо МПТ проводяться з метою визначення гіперчутливості до альтернативного ЛЗ, необхідно досягти максимальної разової терапевтичної дози. В деяких випадках важливо досягнення добової дози протягом більш тривалого періоду часу.
Негативна реакція вказує, що пацієнт не чутливий до провокації.
У пацієнтів, які приймають ГКС, антигістамінні препарати або трициклічні антидепресанти, може відзначатися змінена відповідь на провокацію.
Прийом бета-блокаторів слід припинити за 24 години до медикаментозної провокації.
Доза для проби повинна бути адаптована для конкретного пацієнта залежно від характеру попередньої реакції і фармакокінетичного профілю ЛЗ.
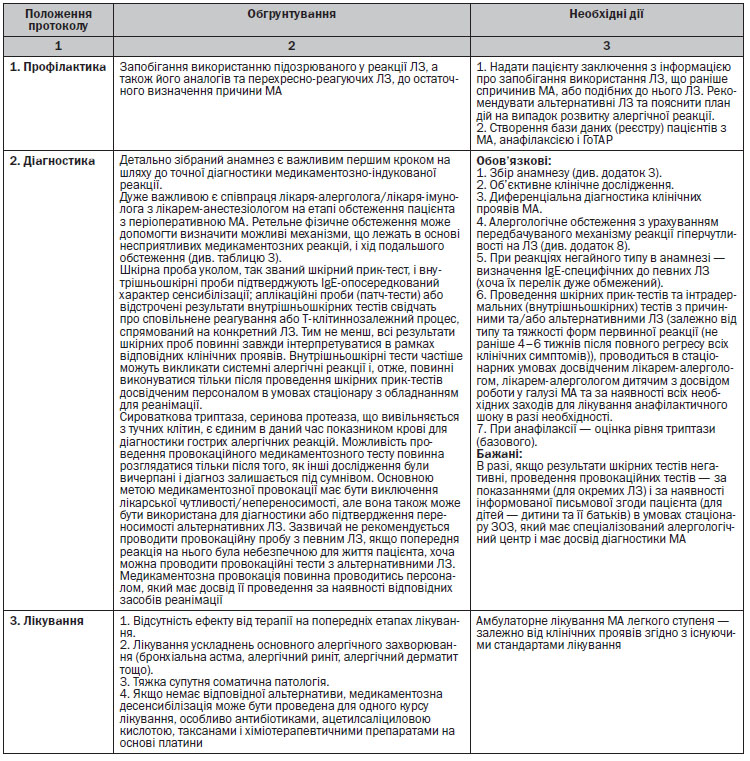
4.4. Критерії постановки діагнозу
— Алергічні прояви не нагадують фармакологічну дію ЛЗ.
— Виникають від мінімальної кількості ЛЗ (іноді це сліди ЛЗ).
— Після першого контакту з ЛЗ повинен пройти період сенсибілізації (3–5 днів) (виняток складає прихована сенсибілізація).
— МА виникає у вигляді класичних симптомів алергічних захворювань.
— Алергічні симптоми повторюються при послідовних введеннях ЛЗ-алергенів.
— Можлива еозинофілія крові та/або тканинна еозинофілія.
Відміна ЛЗ призводить до регресу реакції.
Для діагностики прихованої сенсибілізації потрібно виявити:
1. Чи є у пацієнта алергічне захворювання.
2. Чи приймав пацієнт раніше даний ЛЗ, та чи були реакції до нього.
3. Які ЛЗ пацієнт приймав довго або часто (контрацептиви, седативні, проносні, очні й носові краплі, стероїди та інші).
4. Чи було загострення основного захворювання, висипу, свербіжу під час або після використання ЛЗ, через який час вони виникли.
5. Чи були ускладнення під час використання сироваток, вакцин.
6. Чи є у пацієнта грибкові захворювання.
7. Наявність професійного контакту з ЛЗ.
8. Наявність алергії в анамнезі (побутові, пилкові, інсектні та епідермальні алергени).
9. Харчова алергія в анамнезі.
4.4.1. Лабораторні, шкірні та провокаційні тести
Для верифікації прихованої, істинної та специфічної алергії на ЛЗ проводяться: динамічне визначення триптази в сироватці крові; шкірні прик-тести та внутрішньошкірні тести; визначення в крові рівнів специфічних IgE на певні ЛЗ або їх складники; а також провокаційні тести з конкретними ЛЗ в умовах стаціонару з наявним реанімаційним обладнанням.
4.4.2. Зразок написання діагнозу
МА на ЛЗ (назва ЛЗ) з клінічними проявами кропив’янки, набряку Квінке, багатоформної еритеми, токсичного епідермального некролізу, синдрому Стівенса — Джонсона, анафілаксії і т.д. (необхідне вибрати). Ступінь тяжкості, гострий період або анамнестично. Діагноз МА є супутнім діагнозом на все життя.
4.5. Лікування медикаментозної алергії
Елімінація ЛЗ-алергенів. Якщо пацієнту, у якого виникли явища МА, проводилося лікування декількома ЛЗ, відміняються всі (виключаючи життєво необхідні, якщо немає переконання, що вони є алергенами). Після цього проводять лабораторні тести і призначення найменш вірогідних у плані алергії ЛЗ, відновлюють лікування, з врахуванням перехресних властивостей ЛЗ. Необхідно здійснити заходи щодо мінімізації впливу на пацієнта інших АГ (гіпоалергенна дієта, безлатексне середовище для пацієнтів з алергією на латекс).
4.6. Тактика ведення пацієнтів з медикаментозною алергією в алергологічному відділенні (призначення ЛЗ за показаннями):
— глюкокортикостероїдна терапія (парентеральне введення), доза — від 8 до 20 мг дексаметазону (у дітей 1–2 мг/кг за преднізолоном) залежно від інтенсивності симптоматики;
— антигістамінні препарати ІІ, ІІІ покоління, добова доза від 5 до 20 мг протягом від 14 до 90 днів залежно від інтенсивності симптоматики (дезлоратадин, левоцетиризин) (у дітей — стандартні вікові дози);
— антагоністи лейкотрієнових рецепторів (монтелукаст) 10 мг 1 раз на добу (у дітей — стандартні вікові дози);
— циклоспорин (за дуже чітко обмеженим показанням) в дозі 3 мг/кг внутрішньовенно з послідовним переходом на пероральне введення та зниженням дози протягом 1-го місяця;
— топічне лікування уражених ділянок шкіри;
— топічне лікування уражених очей, носа, геніталій;
— інгаляційна терапія топічними та інгаляційними ГКС та бета-2-агоністами при проявах МА у вигляді бронхоспазму (флютиказон, будесонід в небулах в дозі від 500 до 4000 мкг залежно від ступеня тяжкості, сальбутамол в небулах в дозі 2,5–5 мкг залежно від ступеня тяжкості).
Лікування МА з клінічними проявами алергічних реакцій II типу, що мають перебіг переважно у вигляді цитопенії (гемолітична анемія, лейкопенія, тромбоцитопенія, агранулоцитоз, панцитопенія), здійснюється в ЗОЗ, що надають вторинну (спеціалізовану) або третинну (високоспеціалізовану) медичну допомогу, та має проводитися під наглядом лікаря-гематолога та лікаря-алерголога, лікаря-алерголога дитячого відповідно до технології лікування цих захворювань (введення системних ГКС, колонієстимулюючого фактора).
Лікування МА з клінічними проявами алергічних реакцій III типу (сироваткова хвороба, екзема, ураження імунними комплексами внутрішніх органів, екзогенний алергічний альвеоліт, артюсоподібні реакції, анемія, агранулоцитоз, васкуліти) проводиться відповідно до технології лікування цих захворювань, з введенням системних ГКС, інгібіторів протеаз, за необхідності — плазмаферезу тощо (лікарі-алергологи, лікарі-алергологи дитячі, лікарі-анестезіологи в ЗОЗ, що надають вторинну (спеціалізовану) або третинну (високоспеціалізовану) медичну допомогу).
4.7. Алгоритм лікувальних заходів при ГоТАР
• Неспецифічна гіпоалергенна дієта, при III–IV ступенях тяжкості — стіл протертий (1A стіл) чи парентеральне харчування.
• ГКС: парентеральне введення, доза індивідуальна — до 32 мг дексаметазону на добу та місцеве застосування бетаметазону, виходячи з мінімально необхідної дози, особливо при III–IV ступенях тяжкості, з поступовим її зниженням при стабілізації стану до повного скасування.
Застосування ГКС може призвести до ускладнень, тому необхідно застосовувати переважно пульс-терапію дексаметазоном в дозі 1–1,5 мг/кг внутрішньовенно протягом 3 днів, а далі — за показаннями.
Тривале використання системних ГКС є суперечливим і, як вважають багато експертів, може підвищувати смертність через збільшення частоти інфекцій та ризик маскування сепсису. Тим не менш, недавні звіти показали поліпшення очних симптомів при ранньому застосуванні пульс-терапії ГКС.
• Застосування циклоспорину повинно проводитись під контролем функції нирок (особливо рівня креатиніну, та визначення функціонального стану клубочкового апарату нирок) в дозі 3 мг/кг внутрішньовенно з подальшим переходом на пероральне введення та зниженням дози протягом 1-го місяця. Необхідно підтримувати рівень циклоспорину в плазмі на рівні 71,5 ± 39,7 мг/кг.
• Слід відзначити, що лікування циклоспорином залишається досить суперечливим. Доведено, що в дозі від 3 до 5 мг/кг перорально один раз/день він здатний інгібувати CD8-клітини і, як було показано, зменшує тривалість активного захворювання від 2 до 3 днів у деяких випадках і, можливо, знижує смертність.
• Розчини електролітів (розчин глюкози різної концентрації).
• Плазмозамінні розчини.
• Замісна терапія — препарати крові:
— Альбумін.
— Плазма нативна.
— Імуноглобуліни для внутрішньовенного введення (ІГВВ). Доза ІГВВ при токсичному епідермальному некролізі повинна складати: мінімальна 0,4–0,75 г/кг, найчастіше використовувана доза — 1–2 г/кг (можлива і більша доза) 2–4 дні (рівень доказовості В).
— Переливання свіжої донорської крові у пацієнтів III–IV ступеня тяжкості, при розвитку лейкопенії та агранулоцитозу — колонієстимулюючий фактор.
• Симптоматична терапія:
— Антикоагулянти (низькомолекулярні гепарини — еноксапарин, далтепарин, надропарин або нефракційований гепарин в профілактичних дозах відповідно до клінічної симптоматики).
— Діуретичні препарати (петльові діуретики за показаннями).
— Норепінефрин або його комбінація з допаміном або добутаміном (при порушенні гемодинаміки).
— Анальгетичні засоби (блокатори опіатних рецепторів ЦНС або наркотичні анальгетики; НППЗ суворо протипоказані) (строго за показаннями) за наявності больового синдрому.
— Інгібітори протонної помпи (для запобігання стероїдним та стресовим виразкам: омепразол, пантопразол, рабепразол).
— Серцеві глікозиди.
— Седативні ЛЗ.
• Додаткові методи детоксикації можуть бути застосовані при стабільній гемодинаміці та адекватній замісній терапії:
— Лікувальний плазмаферез за показаннями.
• Антибактеріальна терапія — антибіотики широкого спектра дії з урахуванням фармакологічного анамнезу і результатів бактеріологічного дослідження. Категорично заборонено використання антибіотиків пеніцилінового ряду і їхніх похідних, при необхідності — інші антимікробні і протигрибкові препарати.
• Корекція дисбактеріозу (пребіотики, пробіотики, симбіотики в сполученні з ферментними препаратами).
• При необхідності — штучна вентиляція легень, лікувальна бронхоскопія.
Догляд за пацієнтами з ГоТАР на лікарські засоби (ІІІ–IV ступеня тяжкості)
Лікування пацієнтів з ГоТАР на ЛЗ III–IV ступеня тяжкості необхідно проводити в спеціально створених стерильних умовах відкритим способом (використання стерильних палат або аеротерапевтичних установок з подачею підігрітого стерильного повітря) з індивідуальним сестринським постом. У випадку ексудативного компонента шкіру необхідно підсушувати і дезінфікувати розчинами, не застосовуючи мазевих основ; поступово в процесі епітелізації розчини можуть бути замінені на креми і мазі.
• Обробка слизових очей при III–IV ступенях тяжкості повинна проводитися 5 разів на добу за рекомендацією лікаря-офтальмолога.
• Обробка порожнини рота після кожного прийому їжі (полоскання декстраном, обробка розчином водню пероксиду, дезінфікуючими розчинами; з початком епітелізації і відсутністю протипоказань можливе використання пробіотиків для місцевого застосування, декспантенол для порожнини рота).
• Обробка слизових оболонок сечостатевої системи 3–4 рази на день дезінфікуючими розчинами, солкосериловою маззю чи кремом, що містить глюкокортикостероїди.
• Обробка шкіри — використання препаратів срібла, декспантенолу.
Тривалість стаціонарного лікування
Складає від 30 до 60 днів. Пацієнти з ГоТАР І–ІІ ступеня тяжкості госпіталізуються до алергологічного відділення; ІІІ–IV ступеня тяжкості — до реанімаційного відділення. При стабілізації стану пацієнти переводяться до алергологічного відділення.
Вимоги до результатів лікування
Повне одужання або повне чи часткове відновлення працездатності.
4.8. Лікування DRESS-синдрому (Drug Reaction with Eosinophilia and Systemic Symptoms (DRESS))
Необхідно гарантовано припинити використання всіх ЛЗ, що спричинили МА.
Для зменшення симптомів слід застосовувати блокатори Н1-гістамінових рецепторів.
Впродовж багатьох років для лікування DRESS-синдрому застосовуються системні ГКС: преднізолон в дозі 1–1,5 мг/кг або більше або еквівалентна доза іншого ГКС. Дозу системних ГКС можна зменшувати після покращення клінічних та лабораторних показників захворювання, але повільно, протягом 6–8 тижнів. Швидке зменшення дози системних ГКС може призвести до повернення симптомів захворювання.
Якщо симптоми зменшуються дуже повільно, можна застосовувати пульс-терапію ГКС (30 мг/кг метил–преднізолону внутрішньовенно протягом 3 днів).
Застосування ІГВВ у високих дозах (мінімум 0,75 к/кг) спричиняють імунні ефекти: підвищують концентрацію імуноглобулінів крові та покращують імунний захист проти вірусів герпесу HHV6 та цитомегаловірусу, які досить часто персистують у пацієнтів з DRESS-синдромом.
Виражений ефект дає застосування комбінації ГКС та ІГВВ.
Позитивний ефект дає застосування плазмаферезу.
Застосування внутрішньовенно високих доз ацетилцистеїну дає ефект при розвитку DRESS-синдрому на протисудомні засоби та алопуринол.
Необхідна симптоматична органна терапія (особливо при підвищенні трансаміназ, а також при гіперурикемії).
Прогноз лікування кращий в дитячому віці, ніж у літніх пацієнтів.
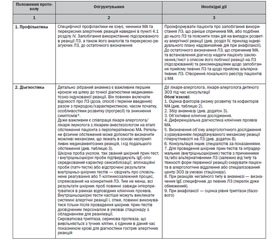
4.9. Профілактика медикаментозної алергії
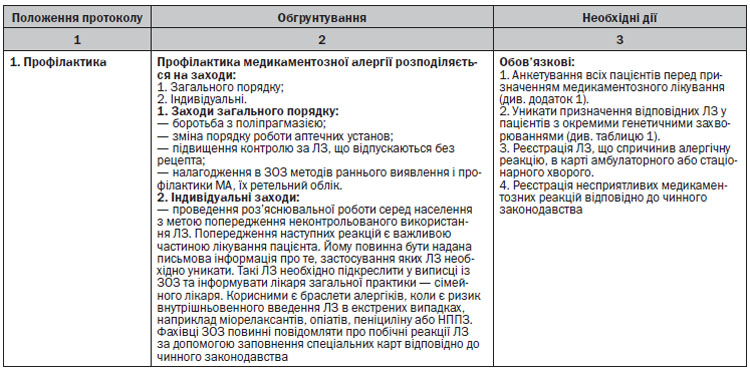
Розподіляється на заходи загального порядку та індивідуальні.
• Заходи загального порядку включають боротьбу з поліпрагмазією, зміну порядку роботи аптечних установ з підвищенням контролю за ЛЗ, що відпускаються без рецепта, налагодження в ЗОЗ методів раннього виявлення і профілактики МА, їх ретельний облік, проведення роз’яснювальної роботи серед населення з метою попередження неконтрольованого прийому ЛЗ.
• До них також можна віднести покращення підготовки лікарів з питань МА, зміну порядку призначення ЛЗ в амбулаторних і стаціонарних ЗОЗ, ретельне обстеження пацієнтів перед проведенням фармакотерапії тощо.
4.10. Медична реабілітація — 1-ша доба з моменту звернення до лікаря-алерголога, лікаря-алерголога дитячого
Розробка детальної програми реабілітації пацієнта:
1. Виявлення та корекція факторів ризику МА.
2. Тривалий прийом антигістамінних препаратів II покоління, препаратів супроводу: гепатопротекторів, поліненасичених жирних кислот (за показаннями).
3. Відмова від шкідливих звичок (паління, зловживання алкоголем).
4. Уникати поліпрагмазії з урахуванням перехресних реакцій з іншими ЛЗ та харчовими продуктами.
5. Дотримання гіпоалергенної дієти.
6. Дотримання режиму праці.
7. Санаторно-курортне лікування.
4.11. Особливості діагностики медикаментозної алергії та її профілактики для лікарів-стоматологів
I категорія пацієнтів: ургентні з гострим болем.
Обов’язково заповняється пацієнтом опитувальник (див. додаток 1) для виявлення алергічних захворювань.
Лікар-стоматолог аналізує анкету, якщо у пацієнта є які-небудь алергічні захворювання, назначає анестетики з урахуванням перехресних алергічних властивостей ЛЗ, назначає за 20–30 хвилин до ін’єкції анестетика ГКС перорально (20–30 мг преднізолону) і дає прийняти блокатори Н1-гістамінових рецепторів ІІ покоління.
II категорія пацієнтів: пацієнти, які звернулися до лікаря-стоматолога та вказали на наявність МА: анафілаксія та тяжкі прояви алергії (синдроми Лайєлла та Стівенса — Джонсона, набряк Квінке, генералізована кропив’янка) — захворювання, підтверджені медичною документацією. Пацієнти направляються до лікаря-алерголога, лікаря-алерголога дитячого.
Лікар-алерголог, лікар-алерголог дитячий:
— надає допомогу відповідно до виду медичної допомоги та рекомендацій щодо ведення і лікування пацієнта.
4.12. Анафілаксія
Анафілаксія — це тяжка форма, загрозлива для життя, генералізованої або системної реакції гіперчутливості, яка характеризується швидким початком з небезпечними для життя порушеннями дихання та кровообігу, і, як правило, пов’язана з проявами на шкірі та слизових оболонках.
Основні тригери анафілаксії включають харчові продукти, ЛЗ і отруту перетинчастокрилих комах, а в 20 % тригер неможливо ідентифікувати.
Клінічні прояви анафілаксії залежать від того, які системи органів задіяні. Існують загальноприйняті критерії, для того щоб допомогти лікарям визначити ймовірність анафілаксії. Ці критерії значно поліпшили діагностику анафілаксії, а також продемонстрували високу точність (96,7 %) під час її діагностики. Симптоми і ознаки анафілаксії зазвичай відбуваються протягом від хвилин до двох годин після контакту з алергеном: протягом 30 хвилин при харчовій алергії і менше ніж 30 хвилин при алергії на парентеральні ЛЗ або отруту комах.
Клінічні критерії діагностики анафілаксії
Анафілаксія є дуже ймовірною, якщо є один з трьох варіантів клінічної симптоматики:
Варіант А: на тлі її гострого початку (від декількох хвилин — до декількох годин) визначають три наступні критерії:
1) ураження шкіри, слизової оболонки, або шкіри і слизової оболонки одночасно (наприклад, генералізована кропив’янка, свербіж, набряк губ, язика, язичка);
2) дихальна недостатність (наприклад, задишка, дистанційні сухі хрипи — бронхоспазм, стридор, зниження максимальної швидкості видиху, гіпоксемія);
3) знижений АТ або супутні симптоми дисфункції цільових органів (наприклад, гіпотонія, непритомність, нетримання сечі).
Варіант Б: одразу після контакту з ймовірним алергеном (від декількох хвилин — до декількох годин) визначають два або більше наступні критерії:
1) ураження шкіри, слизової оболонки (наприклад, генералізована кропив’янка, свербіж, набряк губ, язика, язичка);
2) дихальна недостатність (наприклад, задишка, дистанційні сухі хрипи, бронхоспазм, стридор, зниження максимальної швидкості видиху, гіпоксемія);
3) знижений АТ;
4) супутні симптоми дисфункції цільових органів (наприклад, гіпотонія, непритомність, нетримання сечі);
5) стійкі шлунково-кишкові симптоми (наприклад, спастичний абдомінальний біль, блювання).
Варіант В: знижений АТ після впливу відомого алергену для цього пацієнта (від декількох хвилин — до декількох годин):
а) немовлята і діти: низький систолічний АТ (із урахуванням віку) або більш ніж 30% зниження систолічного АТ*;
*Низький систолічний АТ для дітей визначається як менше 70 мм рт.ст. для дітей від 1-го місяця до 1-го року; менше ніж (70 мм рт.ст. + [2*вік]) для дітей від 1-го до 10 років; менше 90 мм рт. ст. для дітей від 11 до 17 років.
6) дорослі: систолічний АТ менше 90 мм рт.ст. або зниження більше ніж 30 % порівняно з базовим тиском людини.
Диференціальний діагноз анафілаксії включає в себе інші захворювання органів і систем, які найчастіше уражені при анафілаксії.
Диференціальна діагностика анафілаксії
Ураження шкіри або слизової оболонки
— Хронічна емітуючи або фізична кропив’янка та ангіоневротичний набряк
— Пилково-харчовий алергічний синдром
Захворювання органів дихання
— Гострий ларинготрахеїт
— Трахеальна або бронхіальна обструкція (наприклад, сторонні речовини, дисфункція голосових зв’язок)
— Астматичний стан (без участі інших органів)
Серцево-судинні захворювання
— Вазовагальна реакція/непритомність
— Тромбоемболія легеневої артерії
— Інфаркт міокарда
— Серцеві аритмії
— Гіпертонічний криз
— Кардіогенний шок
Фармакологічна або токсична реакції на:
— Етанол
— Гістамін, наприклад, отруєння скумбрією
— Опіоїди
Психоневрологічні захворювання
— Синдром гіпервентиляції
— Страх і панічний розлад
— Соматоформні розлади (наприклад, психогенна задишка, дисфункція голосових зв’язок)
— Дисоціативний розлад і конверсія (наприклад, істеричний комок)
— Епілепсія
— Цереброваскулярне порушення
— Психози
— Артефакт (симулятивний розлад)
— Синдром Хойна
— Кома, наприклад, метаболічна, травматична
Ендокринологічні стани та захворювання
— Гіпоглікемія
— Тиреотоксичний криз
— Карциноїдний синдром
— Феохромоцитома
Фактори ризику розвитку анафілаксії включають індивідуальні чинники, пов’язані з пацієнтом, а також зовнішні обставини.
Приклади ризиків і супутніх факторів анафілаксії
Фактори способу життя
— Фізичні навантаження
— Алкоголь, наркотики
— НППЗ
— Інгібітори АПФ
— Бета-блокатори
Індивідуальні фактори пацієнта
— Підлітковий вік, похилий вік, стать
— Інфекції
— Менструальний цикл
— Психогенний стрес
Попередній стан здоров’я
— Астма та інші захворювання, залежні від IgE
— Серцево-судинні захворювання
— Мастоцитоз
— Збільшення базальної концентрації триптази
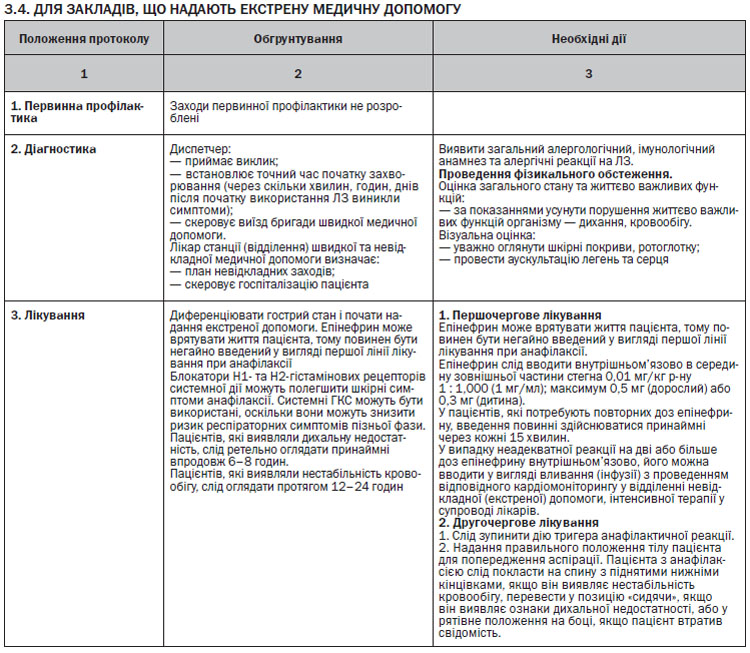
ЕКСТРЕНА ДОПОМОГА ПРИ АНАФІЛАКСІЇ
У пацієнтів з анафілаксією слід негайно оцінити функції дихальних шляхів, дихання, кровообігу. Смерть настає в результаті ураження верхніх дихальних шляхів, нижніх дихальних шляхів та/або внаслідок серцево-судинних порушень.
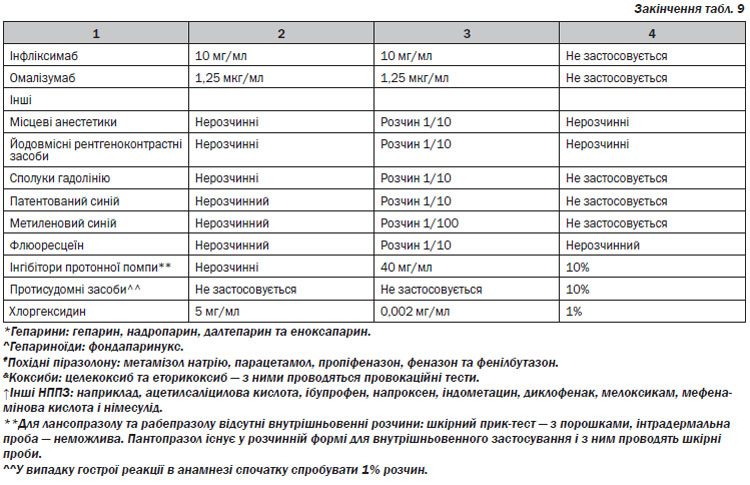
Рекомендується перша лінія лікування з епінефрином внутрішньом’язово. При зупинці серця має бути негайно призначена серцево-легенева реанімація. Огляд представлений в додатку 7.
ПЕРША ЛІНІЯ ЛІКУВАННЯ
Епінефрин
Епінефрин впливає на альфа-1-рецептори і викликає звуження периферичних судин, тим самим спричиняє реверсію гіпотензії та набряку слизової оболонки, посилюючи частоту і силу серцевих скорочень. Це потенційно може врятувати життя пацієнта, і тому епінефрин повинен вводитись усім пацієнтам з анафілаксією, а також пацієнтам з клінічними ознаками, які можуть перерости в анафілаксію.
Не існує абсолютних протипоказань до лікування епінефрином у пацієнтів з анафілаксією; ризики переважають у літніх людей і пацієнтів із серцево-судинними захворюваннями.
Епінефрин слід вводити внутрішньом’язово в середину зовнішньої частини стегна. Введення епінефрину внутрішньом’язово має хороший профіль безпеки, хоча пацієнти можуть відчувати тимчасову блідість, серцебиття і головний біль. Епінефрин внутрішньом’язово (1 мг/мл) слід вводити в дозі 0,01 мл/кг маси тіла до максимальної сумарної дози 0,5 мл. При використанні автоін’єктора з епінефрином, пацієнти вагою від 7,5 кг до 25 кг повинні отримати 0,15 мг; 25–30 кг — 0,3 мг. Доза може бути повторена принаймні після 5-хвилинного інтервалу.
На пацієнтів, яким необхідна повторна внутрішньо–м’язова доза епінефрину, добре діє внутрішньовенне вливання епінефрину. Вливання епінефрину повинно бути обмежене тими пацієнтами, які не можуть бути стабілізовані за допомогою повторних доз епінефрину внутрішньом’язово. Вливання повинно здійснюватися лікарями у відділеннях інтенсивної терапії, лікарями-анестезіологами тощо. Введення епінефрину внутрішньовенно у пацієнтів з нормальним кровообігом може призвести до небезпечних для життя гіпертонії, ішемії міокарда і аритмій. Пацієнти, яким вводять епінефрин внутрішньовенно, повинні перебувати під наглядом, з підключенням до ЕКГ і пульсоксиметром.
При стридорі від набряку гортані розпилений епінефрин (2–5 мл, 1 мг/мл) може бути використаний на додаток до епінефрину внутрішньом’язово.
У випадку неадекватної реакції на дві або більше дози епінефрину внутрішньом’язово, його можна вводити у вигляді вливання (інфузії) у відділенні невідкладної (екстреної) допомоги, інтенсивної терапії, з відповідним кардіомоніторингом, у супроводі лікарів.
ДРУГА ЛІНІЯ ЛІКУВАННЯ
Видалення тригера і виклик допомоги
Ймовірний тригер анафілаксії повинен бути негайно вилучений, якщо це можливо. Слід викликати службу швидкої медичної допомоги або реанімаційну бригаду.
Поза пацієнта
Пацієнта з анафілаксією слід покласти на спину з піднятими нижніми кінцівками, якщо він виявляє нестабільність кровообігу, перевести у позицію «сидячи», якщо він виявляє дихальну недостатність, або у рятівне положення на боці, якщо пацієнт втратив свідомість (див. додаток 5).
Кисень
Всім пацієнтам з анафілаксією слід вводити високу концентрацію кисню через маску до 6–8 літрів за хвилину.
Інфузійна підтримка
Внутрішньовенні рідини повинні бути введені пацієнтам із серцево-судинною нестабільністю. Рідини, які слід обирати в даному випадку, це електроліти, і вони повинні бути введені у болюсах 20 мл/кг (5–10 мл/кг в перші 5–10 хвилин дорослому; 10 мл/кг дитині).
Інгаляційні бета-2-агоністи короткої дії
Інгаляційні бета-2-агоністи короткої дії можуть бути додатково введені для полегшення симптомів бронхоспазму у пацієнтів з анафілаксією. Хоча епінефрин внутрішньом’язово входить до першої лінії лікування в екстрених ситуаціях, але в контрольованих умовах в ЗОЗ у присутності медичних співробітників, які мають досвід з лікування анафілаксії (наприклад, пероральний провокаційний тест в клініці алергії), незначні хрипи можуть спочатку лікуватися інгаляційними бета-2-агоністами короткої дії. Епінефрин внутрішньом’язово слід вводити, якщо реакції немає протягом 5 хвилин.
ТРЕТЯ ЛІНІЯ ЛІКУВАННЯ
Блокатори Н1- та Н2-гістамінових рецепторів
Системні антигістамінні засоби зазвичай використовуються при анафілаксії, але були відзначені тільки як такі, що полегшують шкірні симптоми в дослідженнях, в яких лише невелика частина учасників страждала від анафілаксії. Поєднання блокаторів Н1- та Н2-гістамінових рецепторів системної дії може надавати додаткові переваги над системними блокаторами Н1-гістамінових рецепторів у полегшенні деяких шкірних симптомів у пацієнтів, які страждають від гострої алергічної реакції. Існують задокументовані випадки, коли внутрішньовенне введення антигістамінних засобів призводило до гіпотонії, що може бути пов’язано зі швидкістю введення. Антигістамінні засоби можливо призначати пацієнту з анафілаксією при стабільності гемодинаміки. Переважно потрібно використовувати блокатори Н1-гістамінових рецепторів ІІ покоління.
Глюкокортикостероїди
ГКС широко використовуються при анафілаксії і, як вважається, можуть запобігти затяжним симптомам анафілаксії, особливо у пацієнтів з супутньою астмою, а також з двофазною реакцією (хоча це ще не було доведено, і вони мають повільний початок дії). Парентеральне введення ГКС може бути призначене, як тільки були проведені перша і друга лінії лікування.
Глюкагон
Парентеральне введення глюкагону може бути корисним при лікуванні пацієнтів з анафілаксією, які не реагують на епінефрин, особливо для тих, хто приймає бета-блокатори.
Моніторинг та виписка
Пацієнтів, які виявляли дихальну недостатність, слід ретельно оглядати принаймні 6–8 годин; пацієнтів, які виявляли нестабільність кровообігу, слід оглядати протягом 12–24 годин у відділенні реанімації з наступним переводом до відділення алергології. Перед випискою слід оцінити ризик майбутніх реакцій. Автоін’єктор з епінефрином має бути призначений для осіб, які піддаються ризику рецидиву.
Пацієнтів слід забезпечити випискою з рекомендаціями, включаючи заходи щодо уникнення алергену (якщо це можливо) та інструкцією щодо застосування автоін’єктора з епінефрином. Слід організувати диспансерний огляд, а також надати контактну інформацію групи підтримки пацієнтів.
ДОВГОСТРОКОВЕ ЛІКУВАННЯ АНАФІЛАКСІЇ
Довгострокове лікування пацієнтів з анафілаксією засноване на підтвердженні тригера (тригерів) з використанням даних, отриманих під час тестів у клінічних умовах та/або в лабораторних умовах. Воно також включає профілактику рецидивів, зокрема, уникнення алергенів, специфічну імунотерапію алергенами, якщо це можливо, роз’яснювальну роботу для самостійного лікування анафілаксії при її повторенні, лікування відповідних супутніх захворювань.
Резюме довгострокового лікування пацієнтів з ризиком анафілаксії
• Надання індивідуального плану лікування, написаного простою, немедичною мовою. Цей план повинен включати в себе:
— Персональні ідентифікаційні дані:
1. Ім’я та адресу;
2. Контактні дані батьків, опікуна або найближчих родичів;
3. Лікаря-алерголога, лікаря-алерголога дитячого, лікаря загальної практики — сімейного лікаря і місцевих служб швидкої допомоги;
4. Фотографію пацієнта;
— Чітке визначення джерел алергенів, яких слід уникати;
— Чітке визначення будь-якого неалергенного тригера або супутніх факторів (таких як фізичні вправи), а також поради щодо їх уникнення;
— Надзвичайний план дій при анафілаксії.
Копія плану повинна зберігатися у пацієнта, його батьків, опікуна, співробітників школи і лікаря загальної практики — сімейного лікаря.
• Надання аварійного комплекту з копією надзвичайного плану дій при анафілаксії і ЛЗ для самостійного лікування, наприклад:
— Автоін’єктор з епінефрином для лікування анафілаксії (у разі необхідності);
— Швидкодіючі, неседативні антигістамінні препарати для лікування шкірних алергічних реакцій (за необхідності).
• Імунотерапія отрутами та десенсибілізація при МА, якщо це доцільно.
• Навчання пацієнтів і медперсоналу повинно включати:
— Інструктаж про відповідні заходи уникнення алергену, в тому числі консультації з лікарем-дієтологом, за необхідності;
— Інструктаж зі швидкого визначення симптомів анафілаксії;
— Роз’яснювальну роботу з приводу того, коли і як використовувати автоін’єктор з епінефрином.
• Психологічна підтримка, за необхідності.
Лікар-алерголог, лікар-алерголог дитячий може допомогти визначити продукти, що викликають анафілаксію, і порадити, яких продуктів потрібно уникати. Пацієнтів слід ретельно інструктувати щодо прихованих алергенів, перехресних реакцій на інші алергени і ситуації, які становлять особливу небезпеку (наприклад, харчування поза домом).
План ведення при анафілаксії
План ведення при анафілаксії повинен охоплювати:
— рекомендації з приводу уникнення алергену;
— контактні дані для отримання рекомендацій;
— план надзвичайних дій при анафілаксії;
— з усіма можливими симптомами і вказівками;
— як реагувати на кожен із них.
Дослідження показали, що після створення плану ведення анафілаксії випадкові реакції трапляються значно рідше, принаймні у дітей з алергією на арахіс або лісовий горіх. Плани ведення анафілаксії повинні бути використані з моменту постановки діагнозу, для того щоб сприяти виявленню та лікуванню будь-яких подальших реакцій, і тому вони повинні регулярно оновлюватися.
Приклад індивідуального плану надзвичайних дій при анафілаксії
1. Негайно введіть епінефрин з автоін’єктора за будь-якої з таких обставин:
— Ви вважаєте, що у Вас виникла анафілактична реакція;
— Ваше горло стиснуте, або Ви відчуваєте хрип або свист у грудях, або Вам важко дихати;
— Ви відчуєте слабкість, або відчуваєте, що Ви ось-ось знепритомнієте;
— У Вас є серйозні шлунково-кишкові симптоми (наприклад, спастичний біль у животі, блювання);
— Раптові шкірні симптоми (наприклад, кропив’янка, свербіж, набряк губ або язика).
2. Викличте швидку медичну допомогу.
3. Якщо Ви не відчуєте слабкості, сядьте; якщо Ви відчуваєте, що зараз знепритомнієте, — ляжте і тримайте ноги піднятими до грудей.
4. Якщо Ви відчуваєте набряк обличчя або свербіж, прийміть перорально антигістамінний препарат.
5. Через 5 хвилин, якщо порушення дихання не зникли або посилилися, якщо Ви досі відчуваєте слабкість, то можете використовувати другий автоін’ єктор з епінефрином.
Показання для призначення автоін’єктора з епінеф-рином
Існує шість абсолютних показань до призначення автоін’єктора з епінефрином:
(I) анафілаксія, пов’язана з їжею, ЛЗ, латексом, аероалергенами;
(II) анафілаксія, викликана фізичним навантаженням;
(III) ідіопатична анафілаксія;
(IV) супутня нестабільна астма з харчовою алергією;
(V) алергія на отрути комах у дорослих пацієнтів із системними реакціями (якщо їм не вводять підшкірної імунотерапії алергенами з отрути комах), у дітей з іншими системними реакціями, окрім шкірних;
(VI) порушення мастоцитів та інші попередні системні реакції (інсектна алергія).
НАВЧАННЯ ПАЦІЄНТІВ
Кого слід навчати
Оскільки анафілаксія зазвичай стається в оточенні людей, всі пацієнти під загрозою анафілаксії, та люди, що опікуються ними, повинні бути забезпечені освітніми ресурсами, щоб мати можливість самостійно надавати допомогу при анафілаксії з моменту постановки діагнозу. Підлітки вимагають особливої уваги у зв’язку з проблемами, пов’язаними з цим періодом життя.
Що повинно включати навчання пацієнта
Навчання має охоплювати:
— специфічні стратегії уникнення алергену в домашніх умовах, в соціальному середовищі і під час подорожей;
— розпізнавання симптомів і попереджуючих сигналів;
— інформацію з приводу того, коли і як вводити ін’єкції епінефрину самостійно;
— інші заходи, необхідні для лікування реакції (наприклад, виклик допомоги).
Інструктаж пацієнта повинен акцентувати увагу на необхідності постійно носити з собою автоін’єктор з епінефрином, якщо такий було призначено.
Як повинні бути проінструктовані пацієнти
Для більшості пацієнтів стандартний рецепт і формальні інструкції з профілактики та лікування анафілаксії є недостатніми для дотримання відповідних практичних заходів, включаючи введення епінефрину з автоін’єктора і його використання належним чином. Це ускладнюється нездатністю багатьох клініцистів правильно використовувати автоін’єктор з епінефрином. Навчання має бути доступним для всіх спеціалістів, які працюють з пацієнтами, яким загрожує анафілаксія. Така підготовка виявилася клінічно ефективною при таких алергічних захворюваннях, як астма і атопічна екзема або дерматит, алергічний риніт (цілорічний або сезонний). Освітні програми для пацієнтів особливо ефективні при застосуванні письмового плану дій, багатовимірного та міждисциплінарного підходу. Мультидисциплінарний підхід і надання інформативних друкованих та інтернет-матеріалів для пацієнтів з харчовою алергією є ефективними для поліпшення знань, для забезпечення правильного користування автоін’єктором.
V. РЕСУРСНЕ ЗАБЕЗПЕЧЕННЯ ВИКОНАННЯ ПРОТОКОЛУ
На момент затвердження цього Уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛПМД (КМП)) має перевірятися реєстрація в Україні засобів матеріально-технічного забезпечення, які включаються до ЛПМД (КМП).
1. Для закладів, які надають первинну медичну допомогу
1.1. Кадрові ресурси
Лікар загальної практики — сімейний лікар, який має сертифікат, пройшов післядипломну підготовку в інтернатурі або на циклі спеціалізації, лікар-терапевт дільничний, лікар-педіатр дільничний, медичні сестри.
1.2. Матеріально-технічне забезпечення
Оснащення:
Ваги, тонометр, фонендоскоп, небулайзер, термометр. Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
Епінефрин, ГКС для системного застосування (гідрокортизон, дексаметазон, преднізолон), антигістамінні препарати (хлоропірамін, клемастин, дезлоратадин, левоцетиризин), сальбутамол у лікарській формі небули, іпратропію бромід + фенотерол, інгаляційні ГКС (флютиказон, будесонід).
2. Для закладів, які надають екстрену медичну допомогу
2.1. Кадрові ресурси
Лікар станції (відділення) швидкої та невідкладної медичної допомоги, який має сертифікат та відповідну кваліфікаційну категорію, фельдшер, медичні сестри.
2.2. Матеріально-технічне забезпечення
Оснащення:
Небулайзер, концентратор кисню, дефібрилятор, електрокардіограф, пульсоксиметр. Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
Епінефрин, ГКС для системного застосування (гідрокортизон, дексаметазон, преднізолон), розчин натрію хлориду 0,9%, сальбутамол у лікарській формі небули, сальбутамол у лікарській формі аерозоль, іпратропію бромід + фенотерол, інгаляційні ГКС (флютиказон, будесонід), антигістамінні препарати (хлоропірамін, клемастин), аміодарон, аденозин, атропін, кальцію хлорид, діазепам та/або лоразепам, розчин глюкози для внутрішньовенного використання, жирові емульсії: олія соєва, лідокаїн, магнію сульфат, морфін, налоксон, калію хлорид, натрію гідрокарбонат, ацетилсаліцилова кислота, глюкагон, гліцерил тринітрат у лікарській формі спрей.
3. Для закладів, які надають вторинну медичну допомогу
3.1. Кадрові ресурси
Лікар-алерголог, лікар-алерголог дитячий відповідної кваліфікаційної категорії територіально-госпітального округу або міської лікарні, медичні сестри.
3.2. Матеріально-технічне забезпечення
Алергологічне відділення
Оснащення:
Небулайзер, спірограф, пікфлоуметр, електрокардіограф, пульсоксиметр, концентратор кисню. Інше — відповідно до Табеля оснащення.
Поліклінічні відділення, кабінети лікаря-алерголога/лікаря-алерголога дитячого клініко-діагностичного центру міської лікарні, що надає вторинну (спеціалізовану) медичну допомогу
Оснащення:
Термометр, тонометр, фонендоскоп, небулайзер, набір алергенів для прик-тестування, індивідуальні ланцети. Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
Сальбутамол у лікарській формі небули, іпратропію бромід + фенотерол, інгаляційні ГКС (флютиказон, будесонід), ГКС для системного застосування (інфузійні форми — гідрокортизон, дексаметазон, преднізолон), епінефрин, розчин натрію хлориду 0,9%, антигістамінні препарати (хлоропірамін, клемастин, дезлоратадин, левоцетиризин).
Алергологічне/дитяче алергологічне відділення міської лікарні, що надає вторинну (спеціалізовану) медичну допомогу
Оснащення:
Термометр, тонометр, фонендоскоп, небулайзер, набір алергенів для прик-тестування, індивідуальні ланцети, спірограф, пікфлоуметр. Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
Сальбутамол у лікарській формі небули, іпратропію бромід + фенотерол, інгаляційні ГКС (флютиказон, будесонід), ГКС для системного застосування (інфузійні форми — гідрокортизон, дексаметазон, преднізолон), епінефрин, розчин натрію хлориду 0,9%, антигістамінні препарати (хлоропірамін, клемастин, дезлоратадин, левоцетиризин), блокатори Н2-гістамінових рецепторів (ранітидин, фамотидин), блокатори лейкотрієнових рецепторів (монтелукаст), цитостатики (циклоспорин).
4. Для закладів, які надають третинну медичну допомогу
4.1. Кадрові ресурси
Лікар-алерголог, лікар-алерголог дитячий відповідної кваліфікаційної категорії територіально-госпітального округу або обласної лікарні, медичні сестри.
4.2. Матеріально-технічне забезпечення
Алергологічне відділення
Оснащення:
Небулайзер, спірограф, пікфлоуметр, електрокардіограф, пульсоксиметр, концентратор кисню. Інше — відповідно до Табеля оснащення.
Поліклінічні відділення, кабінети лікаря-алерголога/лікаря-алерголога дитячого алергологічного центру обласної лікарні, що надає третинну (високоспеціалізовану) медичну допомогу
Оснащення:
Термометр, тонометр, фонендоскоп, небулайзер, набір алергенів для прик-тестування, індивідуальні ланцети, шприци. Інше — відповідно до Табеля оснащення.
Лікарські засоби (нумерація не впливає на порядок призначення):
Сальбутамол у лікарській формі небули, іпратропію бромід + фенотерол, інгаляційні ГКС (флютиказон, будесонід), ГКС для системного застосування (інфузійні форми — гідрокортизон, дексаметазон, преднізолон), епінефрин, розчин натрію хлориду 0,9%, антигістамінні препарати (хлоропірамін, клемастин, дезлоратадин, левоцетиризин), блокатори Н2-гістамінових рецепторів (ранітидин, фамотидин), блокатори лейкотрієнових рецепторів (монтелукаст), цитостатики (циклоспорин).
VI. ІНДИКАТОРИ ЯКОСТІ МЕДИЧНОЇ ДОПОМОГИ
Форма 003/о — Медична карта стаціонарного хворого (Форма № 003/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованого в Міністерстві юстиції України 28 квітня 2012 року за № 662/20975.
Форма 025/о — Медична карта амбулаторного хворого (Форма № 025/о), затверджена наказом МОЗ України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованого в Міністерстві юстиції України 28 квітня 2012 року за № 669/20982.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікаря, який надає первинну, вторинну (спеціалізовану) або третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнта із медикаментозною алергією.
6.1.2. Наявність на робочому місці лікаря засобів екстреної медичної допомоги при анафілаксії.
6.1.3. Відсоток пацієнтів лікаря загальної практики — сімейного лікаря, які заповнили «Анкету для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
6.1.4. Відсоток пацієнтів закладу спеціалізованої (високоспеціалізованої) медичної допомоги, які заповнили «Анкету для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1. А) Наявність у лікаря, який надає первинну, вторинну (спеціалізовану) або третинну (високоспеціалізовану) медичну допомогу, локального протоколу ведення пацієнта із медикаментозною алергією.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію».
В) Зауваження щодо інтерпретації та аналізу індикатора
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) у регіоні. Якість медичної допомоги пацієнтам з медикаментозною алергією, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2015 рік — 90 %;
2016 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), лікарями-алергологами, лікарями-алергологами дитячими (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’ я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів-алергологів, лікарів-алергологів дитячих (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги) або лікарів-алергологів, лікарів-алергологів дитячих (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), зареєстрованих в районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), лікарів-алергологів, лікарів-алергологів дитячих (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), зареєстрованих на території обслуговування.
д) Чисельник індикатора складає загальна кількість лікарів загальної практики — сімейних лікарів (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги) або лікарів-алергологів, лікарів-алергологів дитячих (закладів охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), зареєстрованих в районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнту з медикаментозною алергією (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) або лікарем-алергологом, лікарем-алергологом дитячим (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією).
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність на робочому місці лікаря засобів екстреної медичної допомоги при анафілаксії.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію».
В) Зауваження щодо інтерпретації та аналізу індикатора
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: заклад охорони здоров’я, що надає екстрену медичну допомогу пацієнтам з медикаментозною алергією.
б) Дані надаються закладами охорони здоров’я до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх закладів охорони здоров’я, зареєстрованих на території обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника.
ґ) Знаменник індикатора складає загальна кількість лікарів, зареєстрованих на території обслуговування. Джерелом інформації є: звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів.
д) Чисельник індикатора складає загальна кількість лікарів, на робочих місцях яких наявні лікарські засоби для надання екстреної медичної допомоги при анафілаксії (епінефрин, розчин натрію хлориду 0,9%, хлорфенірамін 10 мг, гідрокортизон, метилпреднізолон, сальбутамол, іпратропію бромід + фенотерол у лікарській формі небули, гліцерил тринітрат, розчин аміаку 10%).
е) Значення індикатора наводиться у відсотках.
6.2.3. А) Відсоток пацієнтів лікаря загальної практики — сімейного лікаря, які заповнили «Анкету для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію».
В) Зауваження щодо інтерпретації та аналізу індикатора
Аналіз індикатора дозволить виявити проблеми використання лікарських засобів, викликані відсутністю інформації щодо індивідуальних особливостей медичного стану пацієнта.
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги); структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями загальної практики — сімейними лікарями (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. За наявності автоматизованої технології закладу охорони здоров’я, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма 025/о) — автоматизована обробка.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги), шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма 025/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх закладів охорони здоров’я, що надають високоспеціалізовану медичну допомогу пацієнтам з медикаментозною алергією, розташованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), з діагнозом «медикаментозна алергія».
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о).
д) Чисельник індикатора складає загальна кількість пацієнтів з діагнозом «медикаментозна алергія», для яких заповнена «Анкета для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о).
Анкета для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів (додаток 3 до УКПМД).
е) Значення індикатора наводиться у відсотках.
6.2.4. А) Відсоток пацієнтів закладу спеціалізованої (високоспеціалізованої) медичної допомоги, які заповнили «Анкету для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію».
В) Зауваження щодо інтерпретації та аналізу індикатора
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями-алергологами, лікарями-алергологами дитячими (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
При наявності автоматизованої технології закладу охорони здоров’я, в якій обробляються формалізовані дані щодо медичної допомоги, в яких наявна інформація щодо заповнення «Анкети для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів» — автоматизована обробка.
Індикатор обчислюється лікарями-алергологами, лікарями-алергологами дитячими (закладами охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією), структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх закладів охорони здоров’я, що надають високоспеціалізовану медичну допомогу пацієнтам з медикаментозною алергією, розташованих на території обслуговування.
Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора складає загальна кількість пацієнтів, які перебувають під наглядом у лікарів-алергологів, лікарів-алергологів дитячих (закладах охорони здоров’я, що надають спеціалізовану медичну допомогу пацієнтам з медикаментозною алергією).
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Медична карта стаціонарного хворого (форма 003/о).
д) Чисельник індикатора складає загальна кількість пацієнтів з діагнозом «медикаментозна алергія», для яких заповнена «Анкета для визначення стану здоров’ я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів».
Джерелом інформації є:
Медична карта амбулаторного хворого (форма 025/о);
Медична карта стаціонарного хворого (форма 003/о).
Анкета для визначення стану здоров’я пацієнта, наявності медикаментозної алергії та моніторингу прийому лікарських засобів (додаток 3 до УКПМД).
е) Значення індикатора наводиться у відсотках.
В.о. директора Медичного департаменту МОЗ України В.В. КРАВЧЕНКО
VII. ПЕРЕЛІК ДЖЕРЕЛ, ВИКОРИСТАНИХ ПРИ РОЗРОБЦІ УНІФІКОВАНОГО КЛІНІЧНОГО ПРОТОКОЛУ МЕДИЧНОЇ ДОПОМОГИ
1. Адаптована клінічна настанова, заснована на доказах, «Медикаментозна алергія, включаючи анафілаксію».
2. Наказ МОЗ України від 05.06.1998 № 153 «Про затвердження табелів оснащення виробами медичного призначення структурних підрозділів закладів охорони здоров’я».
3. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
4. Наказ МОЗ України від 28.10.2002 № 385 «Про затвердження переліків закладів охорони здоров’я, лікарських, провізорських посад та посад молодших спеціалістів з фармацевтичною освітою у закладах охорони здоров’я», зареєстрований в Міністерстві юстиції України 12.11.2002 за № 892/7180.
5. Наказ МОЗ України від 27.12.2006 № 898 «Про затвердження Порядку здійснення нагляду за побічними реакціями лікарських засобів, дозволених до медичного застосування», зареєстрований в Міністерстві юстиції України 29.01.2007 за № 73/13340.
6. Наказ МОЗ України від 13.05.2009 № 334 «Про затвердження примірних табелів матеріально-технічного оснащення підрозділів інтенсивної терапії та анестезіології закладів охорони здоров’я».
7. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
8. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції України 28.04.2012 за № 661/20974.
9. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований в Міністерстві юстиції України 29.11.2012 за № 2001/22313.
10. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
11. Наказ МОЗ України від 06.02.2014 № 101 «Про затвердження Примірного табеля (переліку) оснащення структурних підрозділів системи екстреної медичної допомоги».
12. Наказ МОЗ України від 30.03.2015 № 183 «Про затвердження сьомого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
VIII. ДОДАТКИ ДО УНІФІКОВАНОГО КЛІНІЧНОГО ПРОТОКОЛУ МЕДИЧНОЇ ДОПОМОГИ
Додаток 1
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Додаток 2
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Для лікарів ЗОЗ, що надають вторинну (спеціалізовану) та третинну (високоспеціалізовану) медичну допомогу
Додаток 3
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Для лікарів ЗОЗ, що надають вторинну (спеціалізовану)
та третинну (високоспеціалізовану) медичну допомогу
АНКЕТА ДЛЯ ВИЗНАЧЕННЯ СТАНУ ЗДОРОВ’Я ПАЦІЄНТА, НАЯВНОСТІ МЕДИКАМЕНТОЗНОЇ АЛЕРГІЇ
ТА МОНІТОРИНГУ ПРИЙОМУ ЛІКАРСЬКИХ ЗАСОБІВ
Ваші відповіді на запитання, подані нижче, допоможуть захистити Вас від потенційно шкідливих взаємодій і побічних ефектів лікарських засобів. Для Вашої ж безпеки ми повинні знати, чи маєте Ви медикаментозну алергію, а також яким є стан Вашого здоров’я. Ми також повинні знати, які ЛЗ Ви регулярно приймаєте (це стосується як ЛЗ, що відпускаються за рецептом, так і ЛЗ, що відпускаються без рецепта).
Ваша конфіденційність дуже важлива для нас. Діяльність лікаря цілком відповідає законодавчим вимогам конфіденційності та захисту цієї інформації.
Дотримуйтесь інструкцій, наведених нижче.
Крок 1: Перевірте і заповніть інформацію в РОЗДІЛІ 1.
Крок 2: Заповніть всі розділи, подані нижче, використовуючи сині або чорні чорнила. Будь ласка, пишіть друкованими літерами.
Крок 3: Підпишіть заповнену анкету і віддайте її лікуючому лікарю.
РОЗДІЛ 1: Інформація про пацієнта
Ім’я пацієнта: _____________________________________________ Стать: ________________
Місяць/рік народження: ________________Контактний телефон: □□□ □□□ □□□□
Адреса пацієнта: _____________________________________________
РОЗДІЛ 2: Історія Ваших медикаментозних алергій
Повністю зафарбуйте овальний символ, якщо Ви мали алергію або серйозну реакцію на будь-який з цих лікарських засобів:
- Саліцилати (наприклад, ацетилсаліцилова кислота, сульфасалазин)
- Кодеїн, інші:
- Еритроміцин
- НППЗ (наприклад: Ібупрофен, Диклофенак, Індометацин, Піроксикам, Мелоксикам, Мефенамінова кислота), інші:
- Пеніциліни / цефалоспорини (наприклад: Амоксицилін, Ампіцилін, Бензилпеніцилін, Цефазолін, Цефтриаксон, Цефалексин), інші:
- Сульфаніламідні препарати (наприклад: Триметоприм, Сульфаметоксазол)
- Антибіотики тетрациклінового ряду
Якщо у Вас є алергія на ЛЗ, які не перераховані вище, напишіть назву цього ЛЗ друкованими літерами у вільній секції нижче
Інші: Приклад, Морфін
Інші: ______________________________________________________________________________________
РОЗДІЛ 3: Стан Вашого здоров’я
Чи діагностували у Вас коли-небудь медичні стани, перераховані нижче? Якщо так, повністю зафарбуйте овальний символ навпроти всіх станів, які Вас стосуються.
- Алергія, сінна лихоманка (алергічний риніт) m Серцева недостатність (ХСН)
- Артрит m Гемофілія і стани, подібні до гемофілії
- Астма m Високий кров’яний тиск (гіпертонія)
- Проблеми з контролюванням сечового міхура (нетримання сечі) m Високий рівень цукру в крові (діабет)
- Крихкі кістки (остеопороз) m Високий рівень холестерину (гіперхолестеринемія)
- Біль у грудях (стенокардія) m Запальні захворювання кишечника
- Хвороба Крона m Мігрені
- Депресія m Підвищена активність щитоподібної залози (гіпертиреоз)
- Емфізема легенів (ХОЗЛ, хронічний бронхіт) m Пептична виразка, виразка шлунка або дванадцятипалої кишки
- Збільшена простата (доброякісна гіперплазія передміхурової залози) m Недостатня циркуляція крові в нижніх кінцівках (периферійне захворювання судин)
- Шлунковий рефлюкс, печія або езофагіт m Судоми (епілепсія)
- Глаукома m Інсульт (минуще ішемічне порушення)
- Серцевий напад (інфаркт міокарда) m Знижена активність щитоподібної залози (гіпотиреоз)
Якщо у Вас виявлено медичні стани, які не перераховані вище, напишіть назву цього стану друкованими літерами у вільній секції нижче.
Інші: Приклад, рак молочної залози.
Інші: ______________________________________________________________________________________
РОЗДІЛ 4: Ваші лікарські засоби, що відпускаються без рецепта
Повністю зафарбуйте овальний символ навпроти кожного ЛЗ, що відпускається без рецепта, який Ви в даний час використовуєте.
- Ібупрофен m Омепразол
- Напроксен m Дифенгідрамін
- Ацетилсаліцилова кислота m Циметидин
- Кетопрофен m Парацетамол
- Фамотидин m Ранітидин
Якщо Ви в даний час приймаєте ЛЗ, що відпускається без рецепта, який не зазначено вище, напишіть назву цього ЛЗ друкованими літерами у вільній секції нижче.
Інші: ______________________________________________________________________________________
Інші: ______________________________________________________________________________________
РОЗДІЛ 5: Лікарські засоби, призначені пацієнту за рецептом
Будь ласка, перерахуйте нижче ЛЗ, які Ви приймаєте в даний час за рецептом. Інформацію про ЛЗ можна знайти на рецептурних етикетках. Якщо Ви в даний час не приймаєте таких ЛЗ, будь ласка, поставте позначку тут [ ] ЖОДЕН
_____________________________________________________________________________________________
_____________________________________________________________________________________________
_____________________________________________________________________________________________
_____________________________________________________________________________________________
Додаток 4
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Показання для направлення пацієнта до лікаря-алерголога, лікаря-алерголога дитячого
- Пацієнти, які мають в анамнезі алергію на бензилпеніцилін, антибактеріальні ЛЗ і, ймовірно, потребуватимуть подальшої антибіотикотерапії.
- Пацієнти з множинною медикаментозною алергією/непереносимістю.
- Пацієнти, які могли б мати алергію на препарати білкової природи і потребують введення цих речовин.
- Пацієнти, які мають в анамнезі побічні реакції на НППЗ і потребують використання ацетилсаліцилової кислоти або НППЗ.
- Пацієнти, які мають тяжкі форми алергічних захворювань в анамнезі або у гострому перебігу.
- Пацієнти з алергічними реакціями на місцеві анестетики.
- Пацієнти, які мають в анамнезі реакції на індукційні агенти.
- Пацієнти, які мають в анамнезі реакції на препарати, які містять йод, вітаміни тощо.
Додаток 5
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Зразок інформаційної картки основних дій при анафілаксії
1. Необхідно мати при собі протокол невідкладних дій для розпізнавання та лікування анафілаксії, регулярно повторювати зміст протоколу.
2. Припиніть дію подразника, наприклад, внутрішньовенну ін’єкцію або терапевтичний агент, що міг спричинити симптоми.
3. Оцініть кровообіг, дихання, психічний стан та вагу пацієнта.
4. Швидко і одночасно здійснити кроки 4, 5 і 6.
5. Зверніться за допомогою до служби невідкладної (екстреної) допомоги.
6. Ввести епінефрин внутрішньом’язово у передньолатеральну ділянку стегна, 0,01 мг/кг розчину 1 : 1,000 (1 мг/мл), максимум 0,5 мг (дорослі) або 0,3 мг (діти); записати час введення дози і повторити введення через 5–15 хв, якщо це необхідно. Більшість пацієнтів реагують на введення після 1–2 доз.
7. Покласти пацієнта на спину або помістити в іншу зручну позицію, якщо є порушення дихання та/або блювання; підняти нижні кінцівки; якщо пацієнт різко встане або сяде, може настати смерть. За наявності показань, ввести додаткову високу концентрацію кисню (6–8 л/хв) через маску або ротоглотку.
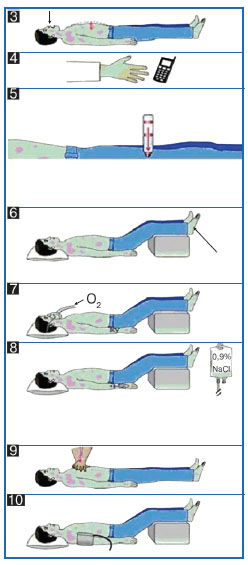
8. Встановити внутрішньовенний доступ, використовуючи голки або катетери з широкими канюлями (14–16-й калібр). За наявності показань, швидко ввести 1–2 л розчину натрію хлориду 0,9%; наприклад, 5–10 мл/кг протягом перших 5–10 хв для дорослого; 10 мл/кг для дитини.
9. За наявності показань у будь-який час, провести серцево-легеневу реанімацію із закритим масажем серця.
Крім того
Стежити за тиском, пульсом, диханням та оксигенацією пацієнта з частими, рівномірними інтервалами (якщо це можливо, слід стежити постійно).
Додаток 6
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
ЕКСТРЕНА ДОПОМОГА ПРИ АНАФІЛАКСІЇ
Першочергове лікування: епінефрин
Епінефрин може врятувати життя пацієнта, тому повинен бути негайно введений у вигляді першої лінії лікування при анафілаксії.
Раннє введення епінефрину повинне проводитися в індивідуальному порядку, коли алергічна реакція, ймовірно, переросте в анафілаксію.
Епінефрин слід уводити внутрішньом’язово в середину зовнішньої частини стегна 0,01 мг/кг р-ну 1 : 1,000 (1 мг/мл); максимум 0,5 мг (дорослий) або 0,3 мг (дитина).
У пацієнтів, які потребують повторних доз епінефрину, введення повинні здійснюватися принаймні через кожні 15 хвилин.
У випадку неадекватної реакції на дві або більше доз епінефрину внутрішньом’язово, його можна вводити у вигляді вливання (інфузії) у відділенні невідкладної (екстреної) допомоги, інтенсивної терапії, у супроводі лікарів, із відповідним кардіомоніторингом.
Другочергове лікування
Слід зупинити дію тригера анафілактичної реакції (наприклад, інфузію можливого чинника).
Слід викликати допомогу оперативно й одночасно з оцінкою стану пацієнта.
Пацієнта з анафілаксією слід покласти на спину з піднятими нижніми кінцівками, якщо він виявляє нестабільність кровообігу, перевести у позицію «сидячи», якщо він виявляє дихальну недостатність, або у рятівне положення на боці, якщо пацієнт втратив свідомість.
Всім пацієнтам з анафілаксією слід уводити високу концентрацію кисню через маску — до 6–8 літрів за хвилину.
Швидко ввести 1–2 літри розчину натрію хлориду 0,9% через катетер (5–10 мл/кг у перші 5–10 хвилин дорослому; 10 мл/кг дитині).
Пацієнтам із серцево-судинною нестабільністю слід додатково ввести інгаляційні бета-2-агоністи для полегшення симптомів бронхоспазму.
Підготувати, щоб почати при необхідності, за показаннями, в будь-який час вжити реанімаційних заходів — почати серцево-легеневу реанімацію з безперервними стисненнями грудної клітки (масаж серця).
При тяжкому шоку треба перевести пацієнта на штучну вентиляцію легень зі збільшеною концентрацією кисню у вдихуваній газовій суміші (до 50–60 %).
За умови значної гіпотензії (систолічний АТ < 89 мм рт.ст.) показано введення епінефрину внутрішньовенно в дозі 0,3–0,5 мг, при необхідності, тобто при рефрактерній гіпотензії, можна продовжувати внутрішньовенну інфузію епінефрину в дозі 1–4 мкг/хвилину або допаміну (5–10 мкг/хвилину) з метою підтримки середнього АТ до 60 мм рт.ст. У випадках значної тахікардії (> 120 ударів/хвилину), або тахіаритмії АТ можливо підтримувати за допомогою норепінефрину (1–4 мкг/хвилину) або фенілефрину (20 мкг/хвилину). При лікуванні тяжкого анафілактичного шоку є значні втрати рідини внаслідок значного пошкодження ендотелію, тому необхідні масивні інфузії рідини до 2–4 л, як правило, необхідно застосовувати розчин натрію хлориду 0,9%, в дуже тяжких випадках необхідно застосовувати розчин гідроксіетилкрохмалю 130 000/0,4.
Третьочергове лікування
Блокатори Н1- та Н2-гістамінових рецепторів системної дії можуть полегшити шкірні симптоми анафілаксії (внутрішньовенна інфузія — блокатори Н1-гістамінових рецепторів (хлорфенірамін 10 мг (дорослим), 2,5–5 мг (дітям) або дифенгідрамін 25–50 мг (дорослим) та 1 мг/кг, максимум 50 мг (дітям); блокатори Н2-гістамінових рецепторів — ранітидин 50 мг (дорослим) або 1 мг/кг, максимум 50 мг (дітям)).
Системні ГКС можуть бути використані, оскільки вони можуть знизити ризик респіраторних симптомів пізньої фази та генералізації процесу (внутрішньовенна інфузія — гідрокортизон 200 мг (дорослим), максимум 100 мг (дітям) або метилпреднізолон 50–100 мг (дорослим) і 1 мг/кг, максимум 50 мг (дітям)).
Пацієнтів, які виявляли дихальну недостатність, слід ретельно оглядати хоча б протягом 6–8 годин; пацієнтів, які виявляли нестабільність кровообігу, слід оглядати протягом 12–24 годин у відділенні реанімації з подальшим переводом в алергологічне відділення.
Перед випискою слід оцінити ризик майбутніх реакцій, автоін’єктор з епінефрином має бути призначений для осіб, які піддаються ризику рецидиву.
Додаток 8
до Уніфікованого клінічного протоколу екстреної, первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги «Медикаментозна алергія, включаючи анафілаксію»
Алгоритм діагностики медикаментозної алергії