Резюме
За даними літератури, рецидиви після пахвинних герніопластик становлять 10–35 % при використанні класичних методик, 3–5 % — при ненатяжних методиках. Після лапароскопічних способів частота рецидивів коливається від 0 до 0,1 %, а рецидивних гриж — близько 3 %. У той же час випадки хронічного больового синдрому становлять від 9,7 до 51,6 %. Повною мірою судити про переваги та недоліки тієї чи іншої операції можна, проаналізувавши ускладнення у найближчому та віддаленому післяопераційному періоді. Незважаючи на переваги преперитонеальних методик пахвинних пластик, структура та частота ранніх і віддалених ускладнень різняться і спонукають до проведення глибокого аналізу ускладнень та оцінки якості життя пацієнтів у віддаленому періоді. Мета нашого дослідження — оцінити результати відкритої та закритої преперитонеальних пластик у хворих, прооперованих з приводу пахвинних гриж. Матеріал і методи. Проаналізовано результати преперитонеальних пластик у 172 пацієнтів. У 157 (91,28 %) хворих виявлена первинна пахвинна грижа, у 15 (8,72 %) — рецидивна. Частота та особливості ускладнень у післяопераційному періоді вивчалися за записами в історії хвороби та протоколами оперативних втручань. Віддалені результати оцінювали шляхом активного виклику й огляду пацієнтів, анкетування поштою, ультразвукового дослідження, магнітно-резонансної томографії. Оцінку якості життя пацієнтів проводили за допомогою візуальної аналогової шкали та специфічного опитувальника EuraHS-QoL. Результати та обговорення. Кількість інтраопераційних і післяопераційних ускладнень у групі хворих із пахвинною грижею, оперованих за методикою тотальної екстраперитонеоскопічної пластики (TEP-repair), становила 13 (19,4 %) випадків, трансабдомінальної преперитонеальної герніопластики (TAPP-repair) — 28 (41,79 %), відкритої преперитонеальної пластики за Rives (Rives) — 18 (51,42 %). Після ТЕР спостерігалась мінімальна кількість випадків хронічного больового синдрому, ретенційних ускладнень, відсутність нагноєння рани, перфорації порожнистих органів, рецидиву порівняно з групами ТАРР та Rives. Герніопластика TEP-repair має також вірогідні більш високі показники оцінних шкал (EuraHS-QoL): відсутність хронічного больового синдрому (91,05 % проти 60 і 54,29 % пацієнтів у групах порівняння); відсутність обмеження рухливості через біль (77 % проти 60 і 54,2 %); добрий косметичний ефект (100 % проти 57,14 % пацієнтів у групі Rives). Висновки. Методика застосування нефіксованого поліпропіленового сітчастого імплантату при тотальній екстраперитонеоскопічній герніопластиці знижує ймовірність розвитку хронічного больового синдрому, супроводжується сприятливими найближчими та віддаленими результатами, а також відзначається високими показниками якості життя пацієнтів.
По данным литературы, рецидивы после паховых герниопластик составляют 10–35 % при использовании классических методик, 3–5 % — ненатяжных методик. После лапароскопических способов частота рецидивов колеблется от 0 до 0,1 %, а рецидивных грыж — около 3 %. В то же время случаи хронического болевого синдрома составляют от 9,7 до 51,6 %. В полной мере судить о преимуществах и недостатках той или другой операции можно, проанализировав осложнения в ближайшем и отдаленном послеоперационном периоде. Несмотря на преимущества преперитонеальных методик паховых пластик, структура и частота ранних и отдаленных осложнений отличаются и побуждают к проведению глубокого анализа осложнений и оценки качества жизни пациентов в отдаленном периоде. Цель нашего исследования — оценить результаты открытой и закрытой преперитонеальных пластик у больных, прооперированных по поводу паховых грыж. Материал и методы. Проанализированы результаты преперитонеальных пластик у 172 пациентов. У157 (91,28 %) больных выявлена первичная паховая грыжа, у 15 (8,72 %) — рецидивная. Частота и особенности осложнений в послеоперационном периоде изучались по записям в истории болезни и протоколами оперативных вмешательств. Отдаленные результаты оценивали путем активного вызова и осмотра пациентов, анкетирования по почте, ультразвукового исследования, магнитно-резонансной томографии. Оценку качества жизни пациентов проводили с помощью визуальной аналоговой шкалы и специфического опросника EuraHS-QoL. Результаты и обсуждение. Количество интраоперационных и послеоперационных осложнений в группе больных с паховой грыжей, оперированных по методике тотальной экстраперитонеоскопической пластики (TEP-repair), составило 13 (19,4 %) случаев, трансабдоминальной преперитонеальной герниопластики (TAPP-repair) — 28 (41,79 %), открытой преперитонеальной пластики по Rives (Rives) — 18 (51,42 %). После ТЕР наблюдалось минимальное количество случаев хронического болевого синдрома, ретенционных осложнений, отсутствие нагноения раны, перфорации полых органов, рецидива по сравнению с группами Тарра и Rives. Герниопластика TEP-repair имеет также достоверные более высокие показатели оценочных шкал (EuraHS-QoL): отсутствие хронического болевого синдрома (91,05 % против 60 и 54,29 % пациентов в группах сравнения); отсутствие ограничения подвижности из-за боли (77 % против 60 и 54,2 %); хороший косметический эффект (100 % против 57,14 % пациентов в группе Rives). Выводы. Методика применения нефиксированного полипропиленового сетчатого имплантата при тотальной экстраперитонеоскопической герниопластики снижает вероятность развития хронического болевого синдрома, сопровождается благоприятными ближайшими и отдаленными результатами, а также отличается высокими показателями качества жизни пациентов.
According to the literature, recurrences after inguinal hernia repair are 10–35 % when using classical methods, 3–5 % — with non-tension techniques. After laparoscopic methods, recurrence rate ranges from 0 to 0.1 %, and the incidence of recurrent hernias — about 3 %. At the same time, cases of chronic pain range from 9.7 to 51.6 %. It is possible to judge fully the pros and cons of some surgery by analyzing complications in the immediate and late postoperative period. Despite the advantages of preperitoneal techniques for inguinal repair, the structure and incidence of early and late complications is different and encourages in-depth analysis of complications and assessing the quality of life of patients in the long-term period. The aim of our study — to evaluate the results of open and closed preperitoneal hernioplasty in patients operated for inguinal hernias. Materials and methods. We have analyzed the results of preperitoneal plasty in 172 patients. In 157 (91.28 %) patients, we have diagnosed primary inguinal hernia, in 15 (8.72 %) — recurrent one. The incidence and characteristics of complications in the postoperative period were studied by the records in the medical histories and the protocols of surgical interventions. Long-term results were assessed by an active call and examination of patients, the survey by mail, ultrasound examination, magnetic resonance imaging. Assessment of the quality of life of patients was performed using a visual analog scale and a specific questionnaire Eura HS-QoL. Results and discussion. The number of intraoperative and postoperative complications in the group of patients with inguinal hernia, who underwent surgery using total extraperitoneoscopic procedure (TEP-repair), was 13 (19.4 %) cases, transabdominal preperitoneal hernioplasty (TAPP-repair) — 28 (41.79 %), open preperitoneal plasty by Rives — 18 (51.42 %). After TEP, we have observed a minimum number of cases of chronic pain syndrome, retention complications, there were no festering wounds, perforation of hollow organs, recurrences compared with TAPP and Rives groups. TEP-repair hernioplasty has also likely higher rates of assessment scales (EuraHS-QoL): absence of chronic pain syndrome (91.05 vs. 60 or 54.29 % of patients in the comparison groups); no limited mobility due to pain (77 vs. 60 and 54.2 %); good cosmetic effect (100 vs. 57.14 % of patients in the Rives group). Conclusions. Methods of using the non-fixed polypropylene mesh implant with totally extraperitoneoscopic hernioplasty reduces the likelihood of developing chronic pain syndrome, is associated with favorable early and late results, as well as is characterized by high levels of quality of life of patients.
Статтю опубліковано на с. 22-28
Вступ
Грижі живота — одне з найбільш поширених захворювань. Ця нозологія зустрічається у 2–4 % населення світу. Сьогодні відзначається чітка тенденція до зростання кількості хворих із пахвинними грижами, що становить 70–80 % у структурі всіх гриж черевної стінки [1]. Зважаючи на те, що близько двох третин хворих знаходиться в працездатному віці, проблема набуває не лише медичного, а й соціального характеру [2, 7].
Новітні ендовідеолапароскопічні технології, сучасні пластичні та шовні матеріали дозволили значно знизити частоту рецидивів. Незважаючи на велику кількість способів герніопластики пахвинних гриж, рецидиви виникають у 10–35 % при використанні класичних натяжних методик і 3–5 % — не натяжних із застосуванням синтетичних протезів. Після лапароскопічних способів пластики первинних гриж частота рецидивів коливається в межах 0–0,1 %, рецидивних — близько 3 % [3]. Зниження частоти рецидивів має дуже важливе значення, але залишається невирішеною проблема якості життя пацієнтів, що значною мірою пов’язано з розвитком хронічного больового синдрому. За даними багатьох досліджень, частота цього ускладнення становить від 9,7 до 51,6 % [4, 6].
Повною мірою судити про переваги та недоліки тієї чи іншої операції можна, вивчивши результати хірургічного лікування у найближчому та віддаленому післяопераційному періодіах та оцінивши якість життя хворих із використанням сучасних опитувальників — EuraHS-QoL, візуальної аналогової шкали (ВАШ) [5, 8].
Незважаючи на переваги преперитонеальних пахвинних герніопластик, є нагальна потреба вивчити структуру та частоту ранніх і віддалених ускладнень, провести глибокий аналіз якості життя пацієнтів, зважаючи на те, що більшість пацієнтів із даною патологією — люди працездатного віку.
Мета роботи — оцінити результати відкритої та закритої преперитонеальних пластик у хворих, оперованих з приводу пахвинних гриж.
Матеріали і методи
Клінічні дослідження проведені на кафедрах факультетської та госпітальної хірургії Запорізького державного медичного університету.
Проведено аналіз результатів хірургічного лікування пахвинних гриж із застосуванням преперитонеальних герніопластик. У дослідження включено 172 пацієнти з пахвинними грижами, яким за період з 2009 по 2016 р. виконані оперативні втручання. Основну групу становили 67 (38,95 %) хворих, яким була застосована модифікована методика тотальної екстраперитонеоскопічної пластики (TEP-repair); першу групу порівняння — 70 (40,69 %) пацієнтів, яких оперовано за методикою лапароскопічної трансабдомінальної преперитонеальної герніопластики (TAPP-repair); другу групу порівняння — 35 (20,34 %) хворих, яким було виконано відкриту преперитонеальну пластику за Rives.
Сутністю модифікованої TEP-repair є прецизійна безбалонна техніка виділення передочеревинного простору, обов’язкове вимірювання розміру грижового дефекту та передочеревинного простору між лобковим симфізом і передньою верхньою остю здухвинної кістки за допомогою гнучкої лінійки, введеної через троакар, та моделювання поліпропіленового імплантату згідно з отриманими параметрами грижового дефекту та преперитонеального простору, накладання пахвинного бандажу терміном на 2 тижня безпосередньо після оперативного втручання. Операції ТАРР та Rives виконувались відповідно до стандартних методик.
Пацієнти були відібрані за схемою суцільної вибірки, тобто це були всі хворі, оперовані за даний період. У основній та контрольній групах пацієнти були порівнянні за статтю, віком, супутньою патологією, типом пахвинної грижі та передопераційної підготовки, методом знеболювання і ведення раннього післяопераційного періоду. Головною відмінністю були тип операції та техніка її виконання.
Вивчення анамнестичних даних дозволило визначити строки грижоносійства, причину рецидиву (схильність до запорів, наявність хронічного кашлю, ступінь тяжкості фізичної праці).
У 157 (91,28 %) хворих виявлена первинна пахвинна грижа, у 15 (8,72 %) — рецидивна. Чоловіків було 166 (96,51 %), жінок — 6 (3,48 %). Вік хворих коливався від 18 до 77 років, у середньому — 53,970 ± 0,975 року. Тривалість захворювання становила від 1 місяця до 20 років.
Операція за методикою ТЕР виконана у 64 (95,55%) хворих із II, IIIa та IIIb типами пахвинної грижі (за Nyhus), у 3 (4,5 %) — із I, IV типами (за Nyhus). Лапароскопічну ТАРР частіше виконували у хворих із IIIa (n = 30) та IIIb (n = 19) типами (за Nyhus), рідше (n = 2) при грижах I типу (за Nyhus). За методикою Rives операція виконувалась у хворих (n = 20) із IIIа типом пахвинної грижі. При виконанні герніопластик використовувалися поліпропіленові сітки Ultrapro та Parietex.
В усіх хворих, оперованих за методиками TEP і ТАРР, застосовувалася загальна анестезія зі штучною вентиляцією легень. За методикою Rives оперативні втручання виконувались під спинномозковою анестезією (n = 19), місцевою інфільтраційною анестезією (n = 1), загальною анестезією зі штучною вентиляцією легень (n = 15). Тривалість оперативних втручань при ТЕР у середньому була 55,00 ± 15,23 хв, при ТАРР — 45,22 ± 20,11 хв, за методикою Rives — 81,860 ± 5,365 хв (р > 0,05).
Усім хворим проводилось клінічне, лабораторне та інструментальне обстеження з метою вивчення загального стану хворого та виявлення супутньої патології. Для підтвердження діагнозу та у ранньому післяопераційному періоді хворим проводилось ультразвукове дослідження пахвинних зон та органів черевної порожнини за допомогою апарата LOGIQ GE Healthcare з конвексним (діапазон частот — 2,0–5,5 МГц) та лінійним (діапазон частот — 4,0–12,0 МГц) датчиками. Інтраопераційно параметри пахвинної ділянки вимірювалися за допомогою гнучкої лінійки.
Частота та особливості ускладнень у післяопераційному періоді вивчалися за записами в історіях хвороб та протоколами оперативних втручань. Віддалені результати оцінювали шляхом активного опитування і огляду пацієнтів, анкетування поштою, УЗД, МРТ та подальшого статистичного аналізу. МРТ пахвинних ділянок проводили за допомогою апарата Hitachi Echelon з потужністю магнітного поля 1,5 Т.
Зважаючи на те, що значно поширений опитувальник якості життя SF-36 є неспецифічним, оцінку якості життя пацієнтів проводили за допомогою специфічного опитувальника EuraHS-QoL [8]. Цей опитувальник був розроблений EuraHS робочою групою Європейського реєстру для гриж передньої черевної стінки та заснований на числовій шкалі з 9 питань за 3 категоріями: 1) біль в ділянці грижі; 2) обмеження рухливості через біль і дискомфорт; 3) дискомфорт з приводу зовнішнього вигляду.
Щоденно протягом перебування у стаціонарі після операції використовували ВАШ 0–10 (за Bonica J.J., 1990) [5] для оцінки ступеня вираженості післяопераційного больового синдрому.
Отримані цифрові дані оброблені методами варіаційної статистики за допомогою програми Statistica® для Windows 6.0.
Результати та обговорення
Поліпшення хірургічного лікування пахвинних гриж шляхом використання тотальної екстраперитонеоскопічної герніопластики обумовлено тим, що саме при відеоендоскопічному способі розташування поліпропіленового імплантату в передочеревинному просторі можна домогтися виконання таких умов, як рівне розташування поліпропіленової сітки, відсутність фіксації імплантату та його контакту зі структурами сім’яного канатика і пахвинними нервами, мінімізація інфікування поліпропіленової сітки в умовах операційної рани, косметичний ефект і кращі показники якості життя пацієнтів.
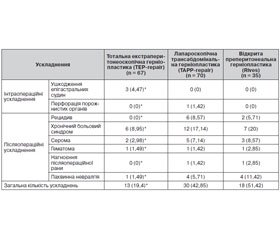
Якість хірургічного лікування зумовлюється відсутністю або мінімізацією кількості інтраопераційних і післяопераційних ускладнень, які в групі хворих із пахвинною грижею, оперованих за методикою TEP-repair, були вірогідно у меншій кількості і становили 13 (19,4 %) випадків, у той час як за методиками TAPP-repair та Rives — 30 (42,85 %) і 18 (51,42 %) (табл. 1).
За результатами табл. 1, тяжке інтраопераційне ускладнення було відмічено в 1 (1,42 %) пацієнта в групі TAPP: перфорація тонкого кишечника, що на 3-тю післяопераційну добу спричинила розвиток місцевого серозно-фібринозного перитоніту. Пацієнт був прооперований, одужав і виписаний у задовільному стані. За даними анамнезу, у хворого була апендектомія, що спровокувала розвиток спайкового процесу у черевній порожнині, з приводу чого виникли технічні труднощі при виділенні очеревини та грижового мішка.
У групі ТЕР інтраопераційні ускладнення відмічено у 3 пацієнтів, а саме: кровотеча з нижніх епігастральних судин. Гемостаз проведено екстраперитонеоскопічно, при цьому середній об’єм крововтрати не перевищував 50 ± 10 мл. Слід зазначити, що проведення ретельного гемостазу є дуже важливим, тому що при десуфляції СО2 можливе продовження кровотечі у зв’язку зі зменшенням тиску в передочеревинному просторі, що може призвести до утворення гематоми у післяопераційному періоді.
Так, гематома пахвинної ділянки та мошонки з’явилася в 1 пацієнта з кожної групи клінічного дослідження (після ТЕР — у 1,49 %, ТАРР — 1,42 % та Rives — 2,85 %). Самостійної регресії гематоми не відзначено у жодного пацієнта, в усіх випадках гематому ліквідовано етапними пункціями під контролем УЗД.
У 2 (2,98 %) пацієнтів, оперованих з приводу грижі IV типу за класифікацією Nyhus, після ТЕР-методики через 2 тижні діагностовано скупчення рідини (серома) в пахвинній ділянці. Ускладнення усунуто за рахунок декількох пункцій під контролем УЗД. Серома також була виявлена у 5 (7,14 %) пацієнтів після ТАРР-методики та у 3 (8,57 %) хворих, прооперованих за методикою Rives. Такі ускладнення спостерігались у хворих з великим грижовим мішком. Технічні труднощі при виділенні та великий масив дисекції провокують виникнення такого ускладнення.
Порушення чутливості, парестезії та невралгія в пахвинно-мошонковій ділянці відмічено у 4 (5,71 %) пацієнтів після ТАРР та у 4 (11,42 %) після Rives-методики. Застосування фіксуючих елементів у пластиці гриж в обох групах порівняння та їх відсутність у безфіксаційній методиці ТЕР показало ефективність останньої, що позитивно вплинуло на якість життя хворих у післяопераційному періоді.
Нагноєння післяопераційної рани було відзначено по 1 випадку в групах порівняння — у 1,42 % (ТАРР) та 2,85 % (Rives) хворих відповідно.
У віддаленому післяопераційному періоді однією з основних причин обмеження руху був синдром хронічного пахвинного болю. Він виник у 6 (8,95) хворих після ТЕР-методики, у 12 (17,14 %) — після ТАРР та у 7 (20 %) пацієнтів після Rives-методики.
Середня тривалість післяопераційного стаціонарного лікування у пацієнтів, оперованих за методикою ТЕР, становила 5,580 ± 0,322 дня, після ТАРР — 4,640 ± 0,209 дня, після методики Rives — 5,910 ± 0,402 дня.
Віддалені результати герніопластики було вивчено у 149 (86,42 %) хворих у термін від 3 місяців до 3 років після операції.
У віддаленому періоді рецидив грижі було відмічено у 6 (8,57 %) пацієнтів після ТАРР та у 2 (5,71 %) — після Rives-методики у зв’язку з відривом сітки у місці фіксації до поперекової фасції та недотримання режиму післяопераційної фізичної реабілітації. У хворих після ТЕР-методики рецидивів не було. Такого позитивного результату було досягнуто завдяки досконалому технічному виконанню даної методики, дотриманню адекватного фізичного навантаження та застосуванню пахвинного бандажу у післяопераційному періоді.
Отже, проаналізувавши структуру інтра- та післяопераційних ускладнень, можна зробити певні висновки. У хворих після методики ТЕР було відмічено значно меншу частоту хронічного больового синдрому, ретенційних ускладнень, відсутність нагноєння післяопераційної рани, перфорації порожнистих органів, рецидиву грижі (порівняно з групами ТАРР і Rives).
Інтенсивність больового синдрому за ВАШ у ранньому післяопераційному періоді (перші 7 діб після операції) була порівняна при різних методах лікування пахвинної грижі (табл. 2).
Згідно з табл. 2, відсутність больового синдрому відзначали 52 (77,61 %) пацієнти основної групи, з першої групи порівняння — 44 (62,85 %) та з другої — 15 (42,85 %) відповідно (р < 0,05).
Проведено оцінку якості життя пацієнтів на підставі опитувальника EuraHS-QoL (табл. 3–5).
За даними табл. 3, такий показник якості життя, як «біль в ділянці грижі у спокої; кращий стан», відзначався в групі прооперованих за методикою TEP-repair (основна група) — 91,05 %, за методикою ТАРР (І група порівняння) — 60 % та за методикою Rives (ІІ група порівняння) — 54,29 %.
Відповідно до табл. 4, обмеження рухливості через біль або дискомфорт під час звичайних дій (домашня робота) краще переносили хворі основної групи — 77,61 %, ніж групи TAPP — 60 % пацієнтів та групи Rives — 54,29 %. Обмеження рухливості через біль чи дискомфорт за межами дому (прогулянки тощо) краще перенесли хворі основної групи — 55,23 %, ніж у двох групах порівняння — 45,71 та 37,14 % пацієнтів відповідно. Обмеження рухливості через біль або дискомфорту під час занять спортом і під час тяжкого фізичного навантаження не міг оцінити жоден пацієнт (100 %) з усіх груп.
Дискомфорт з приводу зовнішнього вигляду форми живота відзначали тільки пацієнти з групи Rives, що дуже показово для осіб, які турбуються про косметичний ефект після оперативного втручання. У групах хворих, оперованих за методиками TEP-repair та ТАРР-repair, усі пацієнти не відзначали дискомфорту з приводу зовнішнього вигляду форми живота та місця грижі.
Отже, перевага методу TEP-repair перед методами ТАРР та Rives за такими показниками якості життя, як біль у ділянці грижі й обмеження рухливості через біль, підкріплюється технічними моментами модифікованої методики. При TEP-repair запропонована безфіксаційна методика встановлення поліпропіленового імплантату має позитивний ефект. Найбільш прийнятним варіантом є саме рівний нефіксований протез із формуванням каркасу зі щільної волокнистої сполучної тканини, еластичними волокнами, що формують «неоапоневроз».
При методиках ТАРР і Rives поліпропіленова сітка обов’язково фіксується, тим самим лігатури та скоби залучають навколишні тканини, нервові закінчення, що негативно впливає на якість життя пацієнта.
Висновки
1. Модифікована методика із застосуванням нефіксованого поліпропіленового сітчастого імплантату при тотальній екстраперитонеоскопічній герніопластиці (TEP-repair) мінімізує ймовірність розвитку хронічного больового синдрому у найближчому та віддаленому післяопераційних періодах.
2. Методика тотальної екстраперитонеоскопічної герніопластики ТЕР-repair супроводжується сприятливими найближчими результатами з відсутністю летальних випадків, нагноєння післяопераційної рани, ушкодження порожнистих органів.
3. У віддаленому періоді після тотальної екстраперитонеоскопічної герніопластики (ТЕР-repair) не було рецидиву пахвинної грижі, ускладнень з боку суміжних органів, косметичного дефекту, що характеризувалось високими показниками якості життя, відсутністю проявів хронічного больового синдрому.
4. У порівнянні з методиками TAPP і Rives герніопластика TEP-repair має вірогідно більш високі показники оцінних шкал стосовно відсутності хронічного больового синдрому (91,05 % проти 60 і 54,29 % пацієнтів у групах порівняння); відсутності обмеження рухливості через біль (77 % проти 60 і 54,2 % пацієнтів у групах порівняння); кращого косметичного ефекту (100 % проти 57,14 % пацієнтів у групі Rives).

/24.jpg)
/25.jpg)
/26.jpg)