Вступ
Незрощення кісток гомілки після переломів зустрічається досить часто [1–3] і є проблемою, яка вирішується досить складно. Існує багато різних способів фіксації уламків. Різноманітність застосування обумовлена багатьма клінічними особливостями. Немає універсального варіанта фіксації; кожен з них має як позитивні, так і негативні властивості. Крім того, існуючи клінічні ситуації, що детермінують вибір, можуть змінюватися. На різних етапах лікування переломів з’являються умови, які потребують застосування іншого, відмінного від первинного вибраного, способу фіксації [4–6]. З огляду на це оптимальним є проведення так званого змінного остеосинтезу, який відповідає новим вимогам. Але чітких вказівок до застосування кожного з видів фіксації в усіх умовах не існує.
Мета роботи: розглянути види первинного остеосинтезу й оцінити їх значимість як причини розвитку незрощення; виявити оптимальні варіанти.
Завдання:
— Згрупувати асептичні незрощення кісток гомілки за видом первинної попередньої фіксації, проаналізувати їх частоту.
— Сформулювати засади застосування різних видів фіксації у різних клінічних ситуаціях.
— Сформулювати принципи профілактики незрощень кісток гомілки.
Матеріали та методи
Під нашим спостереженням знаходилося 76 хворих з асептичними незрощеннями кісток гомілки. Розподіл постраждалих за віком наведений у табл. 1.
Види первинної фіксації переломів наведені у табл. 2.
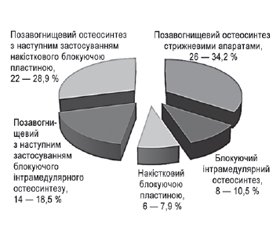
Частіше за інших у вигляді первинної фіксації при переломах використовувався позавогнищевий остеосинтез — у 26 постраждалих (34,2 %); накістковий блокуючою пластиною був застосований у 6 випадках (7,9 %); блокуючий інтрамедулярний остеосинтез — у 8 (10,5 %) хворих. Позавогнищевий з наступним застосуванням блокуючого інтрамедулярного остеосинтезу — у 14 хворих, що становило 18,5 %; позавогнищевий з наступним застосуванням накісткового остеосинтезу блокуючою пластиною — у 22 випадках (28,9 %).
Розглядаючи структуру видів попереднього остеосинтезу у випадках розвитку асептичного незрощення, ми дійшли таких висновків.
Найчастіше у вигляді первинної фіксації зустрічався позавогнищевий остеосинтез стрижневими апаратами (26–34,2 %). Обумовлено це було тим, що він застосовувався у випадках високоенергетичних ушкоджень. Планово цей вид остеосинтезу розглядався як тимчасовий, з плановим здійсненням вторинної фіксації заглиблюваними конструкціями. При порушенні принципу використання його лише як етапного первинного властивості цього виду остеосинтезу (замала жорсткість фіксації при малій травматичності) без переходу на вторинні способи фіксації уламків не забезпечували оптимальні умови для зрощення, що й обумовлювало такий високий відсоток первинного остеосинтезу серед причин незрощень великогомілкової кістки. Таким чином, застосування позавогнищевої фіксації стрижневими апаратами у вигляді єдиного (первинного і фінального) методу не є оптимальним варіантом і спричинює велику кількість випадків незрощення великогомілкової кістки.
/18.jpg)
Другим за частотою спостереження є проведення позавогнищевого остеосинтезу стрижневими апаратами з наступним застосуванням накісткового остеосинтезу блокуючою пластиною (22–28,9 %). Здійснення такого планово змінного остеосинтезу проводилося в умовах попереднього значного травмування всіх тканин гомілки при переломі (чим і обумовлене попереднє застосування фіксації стрижневим апаратом). При гарних фіксуючих характеристиках накісткового остеосинтезу блокуючими пластинами здійснення його вимагає виділення уламків на досить великому протязі, в тому числі і в зоні перелому. Це потенційно небезпечно, тому що втручання проводилося у вже скомпрометованій зоні і могло призвести до погіршення кровопостачання зони ураження, що погано впливало на регенеративні процеси, результатом чого і є розвиток незрощення. Такий варіант планово змінного остеосинтезу (первинний — стрижневі апарати і змінний — блокуючі пластини) досить у великій кількості випадків призводив до розвитку незрощення.
Позавогнищевий остеосинтез з наступним застосуванням блокуючого інтрамедулярного остеосинтезу спостерігався лише у 14 випадках незрощення, що становило 18,5 %. Обумовлено це, на нашу думку, було тим, що проведення блокуючого інтрамедулярного остеосинтезу у постраждалих з високоенергетичними переломами гомілки було найбільш оптимальним варіантом після попереднього застосування стрижневих апаратів. Хоча цей спосіб фіксації малотравматичний, забезпечував жорстку фіксацію уламків, не передбачав скелетування уламків, але у випадках тяжких уражень все ж таки ускладнювався розвитком незрощення. Технічними помилки при його проведенні були виявлені у 4 випадках.
Блокуючий інтрамедулярний остеосинтез і накістковий блокуючою пластиною як первинний і фінальний остеосинтези становили незначну частину спостережень із розвитком незрощень — відповідно 8 (10,5 %) і 6 (7,9 %) спостережень.
Асептична неспроможність фіксації (втрата стабільності системи «уламок — фіксатор — кістка») була викликана такими причинами. У 24 випадках (31,6 %) мав місце дефект кісткової тканини. У 15,8 % (по 12 спостережень) спостерігалися: резорбція кісткової тканини в зоні контакту з імплантатом (системний або місцевий остеопороз, порушення технології первинного остеосинтезу) і втомне руйнування конструкції (дефект фіксатора, порушення технології остеосинтезу, порушення режиму навантажень). У багатьох випадках (28 спостережень — 36,8 %) виявити чіткі причини відсутності кісткової мозолі в очікувані терміни було неможливо.
Обговорення
За видами первинної фіксації (рис. 1) при переломах позавогнищевий остеосинтез при асептичних незрощеннях займав провідну позицію — він був виконаний у 26 постраждалих (34,2 %); накістковий остеосинтез блокуючою пластиною або блокуючий інтрамедулярний остеосинтез після первинного позавогнищевого — у 42 (50 %), накістковий блокуючою пластиною — у 14 (18,5 %) і блокуючий інтрамедулярний остеосинтез — у 8 (10,5 %).
/18_2.jpg)
Високий рівень первинного позавогнищевого остеосинтезу у групі хворих з септичними незрощеннями свідчив про тяжкість уражень, при яких означена первинна фіксація є пріоритетною. Але навіть вона абсолютно не гарантувала профілактику гнійних уражень та порушення регенерації кісткової тканини за типом незрощення, що в подальшому вимагало комплексного лікування незавершеної регенерації перелому кісток — незрощень — великогомілкової кістки. По суті цей вид остеосинтезу мав на увазі плановий перехід до більш стабільного виду фіксації. Відмова від цієї стратегії і використання стрижневих апаратів призводять до розвитку незрощення.
Висока питома вага спостережень, коли первинний позавогнищевий остеосинтез змінювався на накістковий або блокуючий інтрамедулярний (42 – 50 %), свідчить про існуючий високий ризик розвитку незрощень. Це було обумовлено низкою причин. З одного боку, це були високоенергетичні переломи з вираженими порушеннями м’яких тканин. З іншого — локалізація перелому в нижній третині гомілки (24 випадки) робила проблемним проведення стабільного остеосинтезу (мале «плече»). Наявність значного дефекту кісткової тканини (24 спостереження — 31,6 %) потребувала проведення кісткової пластики дефекту. Вичікувальна тактика була мало перспективною.
Аналіз результатів проведеного комплексного лікування при переломах кісток гомілки свідчив про існуючі можливості покращення результатів і зменшення відсотка незрощень.
При високоенергетичних, а тим більше відкритих ураженнях методом вибору (первинним і заключним) могло бути застосування кільцевих фіксаторів (КФ) спицестрижневого типу. У випадках локалізації перелому в нижній третині, наявності остеопорозу застосування КФ було б більш прийнятним.
Профілактика порушень кровопостачання повин-на забезпечуватися застосуванням мультимодального періопераційного знеболювання (спинномозкова або перидуральна анестезія в комбінації з декскетопрофеном (дексалгіном)) з метою зняття спазму судин; покращення реологічних властивостей крові та профілактики мікротромбозів (цибор у профілактичних дозах 2500 ОД) упродовж 2 тижнів; корекції порушень обміну розчинами амінокислот та глюкози з вітамінами С та групи В, препаратів кальцію з вітаміном D3.
Таким чином, первинний остеосинтез переломів кісток гомілки є дуже важливим, але не єдиним чинником, який детермінує розвиток незрощення.
Позавогнищевий остеосинтез стрижневими апаратами (первинний і заключний) у 34,2 % випадків в структурі незрощень кісток гомілки свідчить як про тяжкість ураження, так і про неспроможність створити достатньо жорстку фіксацію уламків. Використання його на первинному етапі було раціональним, але в подальшому повинен здійснюватися перехід на більш жорсткі методи фіксації. Перехід на блокуючий інтрамедулярний остеосинтез (18,5 %) був більш доцільний, ніж перехід до накісткового блокуючою пластиною, — 28,9 % випадків серед незрощень.
Блокуючий інтрамедулярний остеосинтез ускладнювався незрощеннями в 10,5 % випадків, накістковий блокуючою пластиною — в 7,9 %. Слід зазначити, що ці види фіксації здійснювалися у випадках доброго стану м’яких тканин гомілки.
Але при подальшому прискіпливому аналізі причин незрощення велике значення мали такі чинники, як ступінь ураження всіх тканин, механізм травми, локалізація, порушення кровообігу, дотримання технології проведення остеосинтезу. У кожному конкретному випадку потрібно їх усіх систематизувати і враховувати при проведенні комплексного лікування перелому.
Методом вибору первинної фіксації переломів гомілки слід вважати застосування кільцевих фіксаторів спицестрижневого типу.
Висновки
1. Основними критеріями вибору виду первинної фіксації при переломах гомілки є механізм ураження (високо- та низькоенергетичні переломи), характеристика перелому (локалізація і ступінь руйнування м’яких тканин та важливих структур), індивідуальні особливості.
2. При високоенергетичних переломах оптимальним є планово змінний остеосинтез (первинна фіксація стрижневими апаратами з переходом на фіксацію блокуючими стрижнями чи пластинами). Використання стрижневих апаратів як первинного і заключного остеосинтезу призводить до розвитку незрощення у 34,2 % випадків в структурі незрощень кісток гомілки.
3. При низькоенергетичних ураженнях і доброму стані покривних тканин гарним варіантом є проведення блокуючого інтрамедулярного остеосинтезу; менш доцільно проводити синтез блокуючими пластинами.
4. Слід розглядати як метод вибору застосування кільцевих фіксаторів спицестрижневого типу при первинній фіксації переломів гомілки.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Список литературы
1. Özkan S., Nolte P.A., van den Bekerom M.P., Bloemers F.W. Diagnosis and management of long-bone non-unions: a nationwide survey. Eur. J. Trauma Emerg. Surg. 2018. № 15. Р. 9-12. DOI: 10.1007/s00068-018-0905-z.
2. Weber C.D., Hildebrand F., Kobbe Ph., Lefering R., Sellei R.M., Pape H.-Ch. Epidemiology of open tibia fractures in a population-based database: update on current risk factors and clinical implications. Eur. J. Trauma Emerg. Surg. 2018. Р. 1-9. doi.org/10.1007/s00068-018-0916-9.
3. Swanson E.A., Garrard E.C., O’Connor D.P., Brinker M.R. Results of a systematic approach to exchange nailing for the treatment of aseptic tibial non-unions. J. Orthop. Trauma. 2015. № 29(7). Р. 407-411.
4. Balasuberamaniam P., Milner K., Milner K., Kunz M. Lithium for Fracture Treatment (LiFT): a doubleblind randomised control trial protocol. BMJ Open. 2020. № 10. Р. 031545-12. doi: 10.1136/bmjopen-2019-031545.
5. Rodriguez-Collazo E. Practical Management of the Orthofix Truelok External Circular Fixator in Deformity Correction and Lower Limb Salvage. International Journal of Orthoplastic Surgery. 2019. 2(2). Р. 55-61. DOI: https://doi.org/10.29337/ijops.38.
6. Zi-Chen Hao, Yan Xia, De-Meng Xia, Yun-Tong Zhang and Shuo-Gui Xu. Treatment of open tibial diaphyseal fractures by external fixation combined with limited internal fixation versus simple external fixation: a retrospective cohort study. BMC Musculoskelet Disord. 2019. № 20. Р. 311-320. https://doi.org/10.1186/s12891-019-2679-9.
/16.jpg)
/18_2.jpg)

/17.jpg)
/18.jpg)