Вступ
Пневмонія належить до числа поширених інфекційних захворювань і займає перше місце серед причин летальності від інфекційних хвороб і шосте місце серед усіх причин летальності [1–3]. За оцінками, захворюваність становить 2–12 випадків на 1000 населення на рік [4, 5]. У Європі щороку госпіталізують до 32 % хворих з негоспітальною пневмонією, а рівень смертності від неї сягає 9,1 % [6–8]. Національний центр статистики охорони здоров’я США повідомив про 1,7 мільйона відвідувань відділень невідкладної допомоги у 2017 році, в яких пневмонія була основним діагнозом виписки, і визначив пневмонію як причину смерті 49 157 осіб у 2017 році [9, 10].
Незважаючи на те, що лікарі лікували пневмонію протягом століть, кожен етап процесу прийняття клінічних рішень все ще створює труднощі: від визначення найбільш відповідного режиму догляду за пацієнтом із підозрою на пневмонію до планування подальшого спостереження після закінчення антибіотикотерапії [10]. Лікування антибіотиками зазвичай емпіричне, оскільки збудник захворювання в основному невідомий при зверненні [11].
Натомість у 2019 році світ стикнувся з новим викликом. Спалах нової хвороби Cоronavirus 2019 (COVID-19), спричиненої тяжким гострим респіраторним синдромом SARS-CoV-2, розпочався у грудні 2019 року. З того часу хвороба спричинила глобальну пандемію, і станом на 26 червня 2020 року Всесвітня організація охорони здоров’я (ВООЗ) повідомила про близько 10 мільйонів випадків захворювання на COVID-19 у всьому світі із приблизно 500 000 смертей [12]. 31 січня 2020 року ВООЗ після попередньої декларації визначила хворобу коронавірусу надзвичайною ситуацією в галузі охорони здоров’я, що викликає міжнародне занепокоєння [13].
У багатьох дослідженнях вже були оцінені клінічні особливості COVID-19, але порівняння його з тяжким гострим респіраторним синдромом COVID-19-негативної негоспітальної пневмонії досі незрозуміле. Більше того, смертність від COVID-19 корелює з тяжкістю захворювання, але показники класифікації тяжкості не вказані [13]. Це створює значні труднощі у диференціальній діагностиці COVID-19-негативної пневмонії та пневмонії, викликаної коронавірусом.
Прояви позалікарняної пневмонії включають респіраторні симптоми (кашель, мокротиння, задишка, біль у грудях) та загальні симптоми інфекції (лихоманка, переохолодження, нездужання, грипоподібні симптоми, симптоми кровообігу, порушення свідомості), а також відповідні фізичні дані (тахіпное, тахікардія, артеріальна гіпотензія, вогнищева аускультативна аномалія). Оскільки ці прояви не є чутливими або досить специфічними для остаточного діагнозу, рекомендується підтверджуючий рентген грудної клітки [14] та не менше 2 клінічних ознак із нижченаведених:
1) гострий початок захворювання з температурою тіла вище за 38 °С [14, 15];
2) кашель з виділенням мокротиння [14, 15];
3) фізикальні ознаки (притуплений або тупий перкуторний звук, ослаблене або жорстке бронхіальне дихання, фокус дзвінких дрібнопухирцевих хрипів та/або крепітації) [14–16];
4) лейкоцитоз (більше 10 × 109/л) та/або паличкоядерний зсув (більше 10 %) [15];
5) аномальні життєві показники (лихоманка, тахікардія > 100/хв) [14, 16];
6) підвищений рівень біомаркерів (наприклад, С-реактивний білок (СРБ) > 20–30 мг/л) [14, 16].
Виділяють малі та великі критерії тяжкого перебігу негоспітальної пневмонії (МОЗ України, 2007) [4, 15].
Малі критерії:
1) частота дихання ≥ 30 за 1 хв;
2) порушення свідомості, сатурація кисню < 92 % (за даними пульсоксиметрії), рО2 < 60 мм рт.ст.;
3) систолічний артеріальний тиск < 90 мм рт.ст.;
4) двобічне або багаточасткове ураження легень, ознаки розпаду, плевральний випіт.
Великі критерії:
1) потреба у штучній вентиляції легень;
2) швидке прогресування вогнищево-інфільтративних змін у легенях (зростання розмірів інфільтрації > 50 % протягом найближчих 2 діб);
3) септичний шок або необхідність уведення вазопресорів ≥ 4 год;
4) гостра ниркова недостатність (кількість сечі < 80 мл за 4 год або рівень креатиніну сироватки крові > 0,18 ммоль/л за відсутності хронічної ниркової недостатності).
Про тяжкий перебіг негоспітальної пневмонії свідчить наявність у хворого ≥ 2 малих або 1 великого критеріїв, кожен із яких вірогідно підвищує ризик розвитку летального результату.
За результатами дослідження, яке включало 80 пацієнтів із негоспітальною пневмонією та 49 здорових осіб, рівні лейкоцитів, нейтрофілів, моноцитів, співвідношення моноцитів і лімфоцитів (MLR), співвідношення тромбоцитів і лімфоцитів (PLR) та співвідношення нейтрофілів і лімфоцитів (NLR) у групі з негоспітальною пневмонією були вищими, ніж у контрольній групі, тоді як рівні лімфоцитів і гемоглобіну були нижчими (P < 0,05). Рівень моноцитів позитивно корелював із ШОЕ та негативно — з температурою тіла, аспартатамінотрансферазою та креатиніном. Показники NLR позитивно корелювали з С-реактивним білком, прокальцитоніном, ліжко-днями, АлАТ, АсАТ та індексом тяжкості пневмонії. MLR позитивно корелювало з С-реактивним білком, прокальцитоніном і температурою тіла [2].
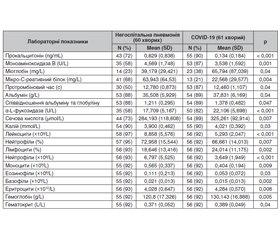
Деякі порівняльні лабораторні показники між новою коронавірусною інфекцією COVID-19 та негоспітальною пневмонією за результатами дослідження (Wanfa Dai, Pei-Feng Ke, Zhen-Zhen et al., 2021) наведені в табл. 1 [17].
Мета. З метою покращення диференціальної діагностики негоспітальної пневмонії та пневмонії на фоні нової коронавірусної інфекції COVID-19 було проведене дослідження загального аналізу крові у хворих із негоспітальною пневмонією, які лікувались у відділенні пульмонології, після їх обстеження на РНК COVID-19 та отримання негативного результату.
Матеріали та методи
Проведений аналіз даних 195 медичних карт стаціонарних хворих, які лікувались у відділеннях Центрального госпіталю Міністерства внутрішніх справ України та національного військово-медичного клінічного центра «Головний військовий клінічний госпіталь» з приводу негоспітальної пневмонії після отримання негативного результату ПЛР в режимі реального часу на наявність РНК вірусу SARS-CoV-2 (COVID-19), після їх обстеження у відділенні, призначеному для лікування хворих із коронавірусною інфекцією після госпіталізації.
Була розроблена анкета для подальшого внесення даних в програму Microsoft Exсel. Статистична обробка матеріалів дослідження проводилась за допомогою персонального комп’ютера з використанням програми STATISTICA та Microsoft Exсel.
Результати та обговорення
Серед хворих нашої вибірки було вірогідно більше чоловіків — 126 (64,6 %), жінок — 69 (35,4 %) (р = 0,02).
Із легким перебігом були 34 (17,4 %) пацієнти, із середньотяжким — 153 (78,5 %), з тяжким перебігом було 8 (4,1 %) пацієнтів. Переважно лікувались хворі з середньотяжким перебігом (р < 0,05).
Далі подана інформація стосовно отриманих даних щодо показників загального аналізу крові у хворих із негоспітальною пневмонією залежно від тяжкості перебігу.
Дані загального аналізу крові у хворих із легким перебігом
Пацієнтам з легким перебігом на 1–3-й день після госпіталізації було проведено 32 дослідження рівня лейкоцитів, лімфоцитів, тромбоцитів та ШОЕ, 29 досліджень рівня гранулоцитів та 24 дослідження рівня паличкоядерних нейтрофілів; на 4–6-й день проведено 26 досліджень рівнів лейкоцитів, лімфоцитів, гранулоцитів, 24 дослідження рівнів тромбоцитів та 21 дослідження паличкоядерних нейтрофілів; на 7–9-й день проведено 12 досліджень рівнів лейкоцитів, лімфоцитів, паличкоядерних нейтрофілів, тромбоцитів та 10 досліджень рівня гранулоцитів.
При обстеженні на 1-шу — 3-тю добу перебування у стаціонарі у 11 (34,4 %) пацієнтів був відзначений лейкоцитоз; на 4–6-й день у 9 (34,6 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 4 (33,3 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації зареєстровано 18 (56,3 %) пацієнтів, на 4–6-й день — 17 (65,4 %), на 7–9-й день — 8 (66,7 %) пацієнтів (р > 0,05). Лейкопенія відзначалась у 3 (9,3 %) пацієнтів на 1–3-й день після госпіталізації та не спостерігалась у подальшому (р = 0,06). Лімфоцитоз відзначався у 8 (25 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 9 (34,6 %) пацієнтів на 4–6-й день та у 5 (41,7 %) пацієнтів на 7–9-й день (р > 0,05). Нормальні рівні лімфоцитів відзначались у 14 (43,8 %) пацієнтів на 1–3-й день, у 11 (42,3 %) пацієнтів на 4–6-й день, у 7 (58,3 %) пацієнтів на 7–9-й день (р > 0,05). Вірогідно лімфопенія реєструвалась у перші дні перебування у стаціонарі (у 10 (31,3 %) пацієнтів на 1–3-й день, у 6 (23 %) пацієнтів на 4–6-й день) та не спостерігалась у пацієнтів на 7–9-й день перебування у стаціонарі (р = 0,03). Гранулоцитоз відзначався у 8 (27,6 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (11,5 %) пацієнтів на 4–6-й день, у 1 (10 %) пацієнта на 7–9-й день (р > 0,05). Нормальний рівень гранулоцитів відзначався у 14 (48,3 %) пацієнтів на 1–3-й день, в наступні дні спостерігається тенденція до збільшення їх частки — у 18 (69,2 %) пацієнтів на 4–6-й день та у 6 (60 %) на 7–9-й день (р > 0,05). Тромбоцитоз не спостерігався у пацієнтів віком 20–30 років на 1–3-й день після госпіталізації, проте спостерігався у 1 (4,2 %) пацієнта на 4–6-й день та у 1 (8,3 %) пацієнта на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 30 (93,8 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 22 (91,7 %) пацієнтів на 4–6-й день та у 11 (91,7 %) пацієнтів на 7–9-й день (р > 0,05), що вказує на відсутність змін у частоті виявлення нормальних рівнів тромбоцитів у хворих із легким перебігом протягом 10 днів перебування у стаціонарі. Тромбоцитопенія реєструвалась у 2 (6,3 %) пацієнтів на 1–3-й день, у 1 (4,2 %) пацієнта на 4–6-й день та не спостерігалась на 7–9-й день (р > 0,05). ШОЕ на 1–3-й день перебування у стаціонарі становила: Ме = 24 мм/год, min = 14 мм/год, max = 34 мм/год. На 4–6-й день ШОЕ становила: Ме = 20 мм/год, min = 2 мм/год, max = 60 мм/год. На 7–9-й день ШОЕ становила: Ме = 22,3 мм/год, min = 5 мм/год, max = 58 мм/год.
Показники загального аналізу крові у хворих із середньотяжким перебігом негоспітальної пневмонії
Пацієнтам з середньотяжким перебігом на 1–3-й день після госпіталізації було проведено 150 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 99 досліджень рівня гранулоцитів та 124 дослідження рівня паличкоядерних нейтрофілів; на 4–6-й день проведено 83 дослідження рівнів лейкоцитів, лімфоцитів, тромбоцитів, 67 досліджень рівня гранулоцитів та 70 досліджень рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 59 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 38 досліджень рівня гранулоцитів та 50 досліджень рівня паличкоядерних нейтрофілів. Із них у 37 (24,7 %) пацієнтів був відзначений лейкоцитоз на 1–3-й день перебування у стаціонарі; на 4–6-й день у 18 (21,7 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 17 (28,8 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації було 100 (66,7 %) пацієнтів, на 4–6 день — 64 (77,1 %), на 7–9-й день — 40 (67,8 %) (р > 0,05). Лейкопенія відзначалась у 13 (8,7 %) пацієнтів на 1–3-й день після госпіталізації, у 1 (1,2 %) пацієнта на 4–6-й день та у 2 (3,4 %) пацієнтів на 7–9-й день перебування у стаціонарі (р > 0,05). Вірогідно частка реєстрації лімфоцитозу збільшувалась під час перебування хворих у стаціонарі (у 18 (12 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 22 (26,5 %) пацієнтів на 4–6-й день та у 21 (35,6 %) пацієнта на 7–9-й день (р = 0,002)). Нормальні рівні лімфоцитів відзначались у 74 (49,3 %) пацієнтів на 1–3-й день, у 42 (50,6 %) пацієнтів на 4–6-й день, у 29 (49,2 %) пацієнтів на 7–9-й день (р > 0,05). Вірогідно частка хворих із лімфопенією зменшувалась під час перебування на стаціонарному лікуванні (58 (38,7 %) пацієнтів на 1–3-й день, 19 (22,9 %) пацієнтів на 4–6-й день та 9 (15,3 %) пацієнтів на 7–9-й день (р = 0,007)). Гранулоцитоз відзначався у 23 (23,2 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 8 (11,9 %) пацієнтів на 4–6-й день, у 5 (13,2 %) пацієнтів на 7–9-й день, що вказує на вірогідне зниження рівнів гранулоцитів з 4-го дня перебування у стаціонарі (р = 0,03). Нормальні рівні гранулоцитів відзначались у 57 (57,6 %) пацієнтів на 1–3-й день, у 36 (53,7 %) на 4–6-й день, у 17 (44,7 %) на 7–9-й день (р > 0,05). Зниження рівнів гранулоцитів відзначалось у 19 (19,2 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 23 (34,3 %) пацієнтів на 4–6-й день та у 16 (42,1 %) пацієнтів на 7–9-й день, що вказує на вірогідне зниження рівнів гранулоцитів після 4-го дня перебування у стаціонарі (р = 0,01). Вірогідно частота реєстрації підвищених рівнів паличкоядерних нейтрофілів зменшувалась під час перебування хворих на стаціонарному лікуванні (у 64 (51,6 %) пацієнтів — на 1–3-й день, у 23 (32,9 %) пацієнтів — на 4–6-й день та у 12 (24 %) пацієнтів — на 7–9-й день (p = 0,006)). Тромбоцитоз спостерігався у 9 (6 %) пацієнтів на 1–3-й день після госпіталізації, у 9 (10,8 %) пацієнтів — на 4–6-й день та у 4 (6,8 %) пацієнтів — на 7–9-й день перебування у стаціонарі (p > 0,05). Нормальний рівень тромбоцитів спостерігався у 116 (77,3 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 70 (84,3 %) пацієнтів на 4–6-й день та у 49 (83,1 %) пацієнтів на 7–9-й день (р > 0,05). Тромбоцитопенія відзначалась у 25 (16,7 %) пацієнтів на 1–3-й день, у 4 (4,8 %) пацієнтів на 4–6-й день та у 6 (10,2 %) пацієнтів на 7–9-й день, що вказує на вірогідне збільшення рівнів тромбоцитів з 4-го дня перебування у стаціонарі в пацієнтів з тромбоцитопенією (р = 0,004). ШОЕ на 1–3-й день перебування у стаціонарі становила: МЕ = 24,8 мм/год, min = 3 мм/год, max = 62 мм/год. На 4–6-й день ШОЕ становила: МЕ = 20,5 мм/год, min = 3 мм/год, max = 61 мм/год. На 7–9-й день ШОЕ становила: МЕ = 16 мм/год, min = 2 мм/год, max = 57 мм/год.
Дані загального аналізу крові у хворих з негоспітальною пневмонією залежно від віку та терміну перебування у стаціонарі
Пацієнтам віком 20–30 років на 1–3-й день після госпіталізації було проведено 55 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 44 дослідження рівня гранулоцитів та 32 дослідження рівня паличкоядерних нейтрофілів; на 4–6-й день проведено 33 дослідження рівнів лейкоцитів, лімфоцитів, тромбоцитів, 30 досліджень рівня гранулоцитів та 22 дослідження рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 17 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 15 досліджень рівня гранулоцитів та 13 досліджень рівня паличкоядерних нейтрофілів.
У 14 (25,5 %) пацієнтів віком 20–30 років відзначався лейкоцитоз на 1–3-й день після госпіталізації, на 4–6-й день перебування у стаціонарі у 6 (18,2 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 6 (35,3 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації було 36 (65,5 %) пацієнтів, на 4–6-й день — 27 (81,8 %), на 7–9-й день — 11 (64,7 %) (р > 0,05). Лейкопенія реєструвалась у 5 (9,0 %) пацієнтів віком 20–30 років на 1–3-й день після госпіталізації та не спостерігалась у подальшому. Вірогідно відсоток хворих із лімфоцитозом віком 20–30 років збільшувався під час перебування на стаціонарному лікуванні (у 5 (9 %) пацієнтів на 1–3-й день, у 9 (27,3 %) пацієнтів на 4–6-й день та у 4 (23,5 %) пацієнтів на 7–9-й день (р = 0,02)). Нормальні рівні лімфоцитів відзначались у 33 (60 %) пацієнтів на 1–3-й день, у 16 (48,5 %) пацієнтів на 4–6-й день, у 9 (52,9 %) пацієнтів на 7–9-й день (р > 0,05), що вказує на відсутність тенденції до збільшення випадків реєстрації нормальних рівнів лімфоцитів під час стаціонарного лікування. Лімфопенія відзначалась у 17 (31 %) пацієнтів на 1–3-й день, у 8 (24,2 %) пацієнтів на 4–6-й день та у 4 (23,5 %) пацієнтів на 7–9-й день перебування у стаціонарі (р > 0,05). Гранулоцитоз відзначався у 11 (25 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (10 %) пацієнтів на 4–6-й день, у 3 (20 %) на 7–9-й день, що вказує на тенденцію до зниження рівнів гранулоцитів з 4-го дня перебування у стаціонарі (р > 0,05). Нормальні рівні гранулоцитів відзначались у 24 (54,5 %) пацієнтів на 1–3-й день, у 18 (60 %) — на 4–6-й день, у 7 (46,7 %) — на 7–9-й день (тенденція до збільшення частки пацієнтів з нормальним рівнем гранулоцитів з 4-го дня перебуванні у стаціонарі (р > 0,05)). Гранулоцитопенія відзначалась у 9 (20,5 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 9 (30 %) пацієнтів на 4–6-й день та у 5 (33,3 %) пацієнтів на 7–9-й день. Підвищені рівні паличкоядерних нейтрофілів відзначались у 14 (43,8 %) пацієнтів на 1–3-й день після госпіталізації, у 7 (31,8 %) пацієнтів на 4–6-й день та у 5 (38,5 %) пацієнтів на 7–9-й день, що вказує на відсутність тенденції до збільшення кількості паличкоядерних нейтрофілів з 4-го дня перебування у стаціонарі (р > 0,05). Тромбоцитоз спостерігався у 4 (7,3 %) пацієнтів на 1–3-й день після госпіталізації, у 7 (21,2 %) пацієнтів на 4–6-й день та у 3 (11,8 %) пацієнтів на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 45 (81,8 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 25 (75,8 %) пацієнтів на 4–6-й день та у 13 (76,5 %) пацієнтів на 7–9-й день. Тромбоцитопенія відзначалась у 6 (10,9 %) пацієнтів на 1–3-й день, у 1 (3 %) пацієнта на 4–6-й день та у 2 (11,7 %) пацієнтів на 7–9-й день (р > 0,05). ШОЕ на 1–3-й день перебування у стаціонарі становила: ME = 19,7 мм/год, min = 3 мм/год, max = 47 мм/год. На 4–6-й день ШОЕ становила: МЕ = 18,5 мм/год, min = 3 мм/год, max= 57 мм/год. На 7–9-й день ШОЕ становила: МЕ = 14,8 мм/год, min = 3 мм/год, max = 58 мм/год.
Пацієнтам віком 31–40 років на 1–3-й день після госпіталізації було проведено 25 досліджень рівня лейкоцитів, лімфоцитів, тромбоцитів, 19 досліджень рівня гранулоцитів та 23 дослідження рівня паличкоядерних нейтрофілів; на 4–6-й день проведено 18 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 15 досліджень рівня гранулоцитів та 17 досліджень рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 8 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 7 досліджень рівня гранулоцитів і паличкоядерних нейтрофілів. Із них у 7 (28 %) пацієнтів був відзначений лейкоцитоз на 1–3-й день після госпіталізації, на 4–6-й день перебування у стаціонарі у 3 (16,7 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 2 (25 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації було 18 (72 %) пацієнтів, на 4–6-й день — 15 (83,3 %) пацієнтів, на 7–9-й день — 6 (75 %) пацієнтів (р > 0,05). Лейкопенія не відзначалась. Лімфоцитоз відзначався у 4 (16 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 7 (38,9 %) пацієнтів на 4–6-й день та у 2 (25 %) пацієнтів на 7–9-й день (р > 0,05). Нормальні рівні лімфоцитів відзначались у 9 (36 %) пацієнтів на 1–3-й день, у 7 (38,9 %) пацієнтів на 4–6-й день, у 5 (62,5 %) пацієнтів на 7–9-й день, що вказує на вірогідну нормалізацію показників лімфоцитів з 4-го дня перебування у стаціонарі (р = 0,04). Лімфопенія відзначалась у 12 (48 %) пацієнтів на 1–3-й день, у 4 (22,2 %) пацієнтів на 4–6-й день та у 1 (12,5 %) пацієнта на 7–9-й день перебування у стаціонарі, що вказує на тенденцію до збільшення рівнів лімфоцитів у хворих з лімфопенією з 4-го дня перебування у стаціонарі (р > 0,05). Гранулоцитоз відзначався у 3 (15,8 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (20 %) пацієнтів на 4–6-й день та не спостерігався на 7–9-й день (р > 0,05). Нормальні рівні гранулоцитів відзначались у 13 (68,4 %) пацієнтів на 1–3-й день, у 6 (40 %) — на 4–6-й день, у 4 (57,1 %) пацієнтів — на 7–9-й день (р > 0,05). Гранулоцитопенія відзначалась у 3 (15,8 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 6 (40 %) пацієнтів на 4–6-й день та у 3 (42,9 %) пацієнтів на 7–9-й день (р > 0,05). Підвищені рівні паличкоядерних нейтрофілів відзначались у 15 (65,2 %) пацієнтів на 1–3-й день після госпіталізації, у 6 (35,3 %) пацієнтів на 4–6-й день та у 2 (28,6 %) пацієнтів на 7–9-й день, що вказує на тенденцію до зниження кількості паличкоядерних нейтрофілів з 4-го дня перебування у стаціонарі (р > 0,05). Тромбоцитоз спостерігався у 2 (8 %) пацієнтів на 1–3-й день після госпіталізації, у 2 (11,1 %) пацієнтів на 4–6-й день та у 1 (12,5 %) пацієнта на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 21 (84 %) пацієнта на 1–3-й день перебування у стаціонарі, у 15 (83,3 %) пацієнтів на 4–6-й день та у 7 (87,5 %) пацієнтів на 7–9-й день (р > 0,05). Тромбоцитопенія відзначалась у 2 (8 %) пацієнтів на 1–3-й день, у 1 (5,6 %) пацієнта на 4–6-й день та не спостерігалась у пацієнтів на 7–9-й день (р > 0,05). ШОЕ на 1–3-й день у хворих віком 31–40 років становила: МЕ = 21,6 мм/год, min = 3 мм/год, max = 52 мм/год; на 4–6-й день ШОЕ становила: МЕ = 15,2 мм/год, min = 2 мм/год, max = 44 мм/год; на 7–9-й день ШОЕ становила: МЕ = 8,9 мм/год, min = 3 мм/год, max = 26 мм/год.
Пацієнтам віком 41–50 років на 1–3-й день після госпіталізації було проведено 21 дослідження рівнів лейкоцитів, лімфоцитів, тромбоцитів; 12 досліджень рівня гранулоцитів та 20 досліджень рівня паличко–ядерних нейтрофілів; на 4–6-й день проведено 14 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 10 досліджень рівня гранулоцитів та 14 досліджень рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 9 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 5 досліджень рівня гранулоцитів та 8 досліджень рівня паличкоядерних нейтрофілів. Із них у 4 (19 %) пацієнтів був відзначений лейкоцитоз на 1–3-й день після госпіталізації; на 4–6-й день перебування у стаціонарі в 3 (21,4 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 2 (22,2 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації було 14 (66,7 %) пацієнтів, на 4–6-й день — 10 (71,4 %) пацієнтів, на 7–9-й день — 7 (77,8 %) пацієнтів (р > 0,05). Лейкопенія відзначалась у 3 (14,3 %) пацієнтів на 1–3-й день після госпіталізації, у 1 (7,1 %) пацієнта — на 4–6-й день та не спостерігалась на 7–9-й день (р > 0,05). Лімфоцитоз відзначався у 3 (14,3 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (21,4 %) пацієнтів на 4–6-й день та у 4 (44,4 %) пацієнтів на 7–9-й день (р > 0,05). Нормальні рівні лімфоцитів відзначались у 10 (47,6 %) пацієнтів на 1–3-й день, у 10 (71,4 %) пацієнтів на 4–6-й день, у 5 (55,6 %) пацієнтів на 7–9-й день (р > 0,05). Лімфопенія відзначалась у 8 (38,1 %) пацієнтів на 1–3-й день, у 1 (7,1 %) пацієнта на 4–6-й день та не спостерігалась у пацієнтів на 7–9-й день перебування у стаціонарі, що вказує на вірогідне збільшення рівнів лімфоцитів у хворих з лімфопенією з 4-го дня перебування у стаціонарі (р = 0,02). Гранулоцитоз відзначався у 3 (25 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 1 (10 %) пацієнта на 4–6-й день та не спостерігався на 7–9-й день (р > 0,05). Нормальні рівні гранулоцитів відзначались у 6 (50 %) пацієнтів на 1–3-й день, у 6 (60 %) пацієнтів на 4–6-й день, у 3 (60 %) пацієнтів на 7–9-й день (р > 0,05). Гранулоцитопенія відзначалась у 3 (25 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (30 %) пацієнтів на 4–6-й день та у 2 (40 %) пацієнтів на 7–9-й день (р > 0,05). Підвищені рівні паличкоядерних нейтрофілів відзначались у 13 (65 %) пацієнтів на 1–3-й день після госпіталізації, у 6 (42,9 %) пацієнтів — на 4–6-й день та у 1 (12,5 %) пацієнта — на 7–9-й день, що вказує на вірогідне зниження кількості паличкоядерних нейтрофілів з 4-го дня перебування у стаціонарі (р = 0,009). Тромбоцитоз спостерігався в 1 (4,8 %) пацієнта на 1–3-й день після госпіталізації, у 1 (7,1 %) пацієнта на 4–6-й день та у 1 (11,1 %) пацієнта на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 14 (66,7 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 12 (85,7 %) пацієнтів на 4–6-й день та у 8 (88,9 %) пацієнтів на 7–9-й день (р > 0,05). Тромбоцитопенія відзначалась у 6 (28,5 %) пацієнтів на 1–3-й день, у 1 (7,2 %) пацієнта на 4–6-й день та не спостерігалась у пацієнтів на 7–9-й день (р = 0,04). ШОЕ на 1–3-й день у хворих віком 41–50 років становила: МЕ = 31,4 мм/год, min = 6 мм/год, max = 60 мм/год; на 4–6-й день ШОЕ становила: МЕ = 20,9 мм/год, min = 0 мм/год, max = 60 мм/год; на 7–9-й день ШОЕ становила: МЕ = 15,6 мм/год, min = 2 мм/год, max = 38 мм/год.
Пацієнтам віком 51–60 років на 1–3-й день після госпіталізації було проведено 31 дослідження рівня лейкоцитів, лімфоцитів, тромбоцитів, 15 досліджень рівня гранулоцитів та 28 досліджень рівня паличкоядерних нейтрофілів; на 4–6-й день проведено 12 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 10 досліджень рівня гранулоцитів та 10 досліджень рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 12 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 6 досліджень рівня гранулоцитів та 10 досліджень рівня паличкоядерних нейтрофілів. Із них у 5 (16,1 %) пацієнтів був відзначений лейкоцитоз на 1–3-й день після госпіталізації, на 4–6-й день перебування у стаціонарі в 6 (50 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 2 (16,7 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації було 26 (83,9 %) пацієнтів, на 4–6-й день — 6 (50 %) пацієнтів, на 7–9-й день — 9 (75 %) пацієнтів (р > 0,05). Лейкопенія не відзначалась у пацієнтів на 1–3-й день та на 4–6-й день після госпіталізації, проте спостерігалась у 1 (8,3 %) пацієнта на 7–9-й день. Лімфоцитоз відзначався у 5 (16,1 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 1 (8,3 %) пацієнта на 4–6-й день та у 7 (58,3 %) пацієнтів на 7–9-й день (р > 0,05). Нормальні рівні лімфоцитів відзначались у 19 (61,3 %) пацієнтів на 1–3-й день, у 5 (41,7 %) пацієнтів на 4–6-й день, у 4 (33,3 %) пацієнтів на 7–9-й день (р > 0,05). Лімфопенія відзначалась у 7 (22,6 %) пацієнтів на 1–3-й день, у 6 (50 %) пацієнтів на 4–6-й день та у 1 (8,4 %) пацієнта на 7–9-й день перебування у стаціонарі (р > 0,05). Гранулоцитоз відзначався у 3 (20 %) пацієнтів на 1–3-й день перебування у стаціо–нарі, не відзначався на 4–6-й день та спостерігався в 1 (16,7 %) пацієнта на 7–9-й день (р > 0,05). Нормальні рівні гранулоцитів відзначались у 8 (53,3 %) пацієнтів на 1–3-й день, у 9 (90 %) пацієнтів на 4–6-й день, у 3 (50 %) пацієнтів на 7–9-й день (р > 0,05). Гранулоцитопенія відзначалась у 4 (26,7 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 1 (10 %) пацієнта на 4–6-й день та у 2 (33,3 %) пацієнтів на 7–9-й день (р > 0,05). Підвищені рівні паличкоядерних нейтрофілів відзначались у 11 (39,3 %) пацієнтів на 1–3-й день після госпіталізації, у 6 (60 %) пацієнтів на 4–6-й день та у 2 (20 %) пацієнтів на 7–9-й день (р = 0,04). Тромбоцитоз спостерігався в 1 (3,2 %) пацієнта на 1–3-й день після госпіталізації, у 2 (16,7 %) пацієнтів на 4–6-й день та не спостерігався в пацієнтів на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 25 (80,6 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 10 (83,3 %) пацієнтів на 4–6-й день та у 10 (83,3 %) пацієнтів на 7–9-й день (р = 0,05). Тромбоцитопенія відзначалась у 5 (16,2 %) пацієнтів на 1–3-й день, не спостерігалась у пацієнтів на 4–6-й день та була відзначена у 2 (16,7 %) пацієнтів на 7–9-й день (р > 0,05). ШОЕ на 1–3-й день у хворих 51–60 років становила: МЕ = 21 мм/год, min = 4 мм/год, max = 51 мм/год; на 4–6-й день ШОЕ становила: МЕ = 25,1 мм/год, min = 7 мм/год, max = 61 мм/год; на 7–9-й день ШОЕ становила: МЕ = 12,1 мм/год, min = 5 мм/год, max = 21 мм/год.
Пацієнтам віком старше 60 років на 1–3-й день після госпіталізації було проведено 49 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів; 37 досліджень рівня гранулоцитів та 45 досліджень рівня паличко–ядерних нейтрофілів; на 4–6-й день проведено 29 досліджень рівнів лейкоцитів, лімфоцитів, тромбоцитів, 24 дослідження рівнів гранулоцитів та 27 досліджень рівня паличкоядерних нейтрофілів; на 7–9-й день проведено 23 дослідження рівнів лейкоцитів, лімфоцитів, тромбоцитів, 14 досліджень рівня гранулоцитів та 23 дослідження рівня паличкоядерних нейтрофілів. Із них у 19 (38,8 %) пацієнтів був відзначений лейкоцитоз на 1–3-й день після госпіталізації, на 4–6-й день перебування у стаціонарі у 8 (27,6 %) пацієнтів був відзначений лейкоцитоз; на 7–9-й день лейкоцитоз був відзначений у 8 (34,8 %) пацієнтів (р > 0,05). З нормальною кількістю лейкоцитів на 1–3-й день після госпіталізації були 24 (49 %) пацієнти, на 4–6-й день — 21 (72,4 %) пацієнт, на 7–9-й день — 14 (60,9 %) пацієнтів (р > 0,05). Лейкопенія відзначалась у 6 (12,2 %) пацієнтів на 1–3-й день після госпіталізації, не спостерігалась у пацієнтів на 4–6-й день та відзначалась у 1 (4,3 %) пацієнта на 7–9-й день (р > 0,05). Лімфоцитоз відзначався у 6 (12,2 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 9 (31 %) пацієнтів на 4–6-й день та у 7 (30,4 %) пацієнтів на 7–9-й день, що вказує на вірогідне збільшення рівнів лімфоцитів з 4-го дня перебування у стаціонарі (р = 0,02). Нормальні рівні лімфоцитів відзначались у 18 (36,7 %) пацієнтів на 1–3-й день, у 12 (41,4 %) пацієнтів на 4–6-й день та у 11 (47,8 %) пацієнтів на 7–9-й день (р > 0,05). Лімфопенія відзначалась у 25 (51,1 %) пацієнтів на 1–3-й день, у 8 (27,6 %) пацієнтів на 4–6-й день та у 5 (21,8 %) пацієнтів на 7–9-й день перебування у стаціонарі (р = 0,02). Гранулоцитоз не відзначався у пацієнтів на 1–3-й день перебування у стаціонарі, але спостерігався у 5 (20,8 %) пацієнтів на 4–6-й день та у 3 (21,4 %) пацієнтів на 7–9-й день (р > 0,05). Нормальні рівні гранулоцитів відзначались у 31 (83,8 %) пацієнта на 1–3-й день, у 11 (41,7 %) пацієнтів на 4–6-й день та у 5 (35,7 %) пацієнтів на 7–9-й день. Гранулоцитопенія відзначалась у 3 (25 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 3 (30 %) пацієнтів на 4–6-й день та у 2 (40 %) пацієнтів на 7–9-й день, що вказує на тенденцію до підвищення рівнів гранулоцитів у пацієнтів із гранулоцитопенією з 4-го по 10-й день перебування у стаціонарі (р = 0,006). Підвищені рівні паличкоядерних нейтрофілів відзначались у 27 (60 %) пацієнтів на 1–3-й день після госпіталізації, у 8 (27,6 %) пацієнтів на 4–6-й день та у 4 (17,4 %) пацієнтів на 7–9-й день, що вказує на вірогідне зниження кількості паличко–ядерних нейтрофілів з 4-го дня перебування у стаціо–нарі (р = 0,004). Тромбоцитоз спостерігався у 4 пацієнтів (8,2 %) на 1–3-й день після госпіталізації, у 1 (3,4 %) пацієнта на 4–6-й день та у 1 (4,3 %) пацієнта на 7–9-й день перебування у стаціонарі (р > 0,05). Нормальний рівень тромбоцитів спостерігався у 36 (73,5 %) пацієнтів на 1–3-й день перебування у стаціонарі, у 25 (86,2 %) пацієнтів на 4–6-й день та у 20 (87 %) пацієнтів на 7–9-й день (р > 0,05). Тромбоцитопенія відзначалась у 9 (18,3 %) пацієнтів на 1–3-й день, у 3 (10,4 %) пацієнтів на 4–6-й день та у 2 (8,7 %) пацієнтів на 7–9-й день, що вказує на тенденцію до підвищення рівнів тромбоцитів у хворих з тромбоцитопенією з 4-го дня перебування у стаціонарі (р = 0,04). ШОЕ на 1–3-й день у хворих понад 60 років становила: МЕ = 29,1 мм/год, min = 0 мм/год, max = 62 мм/год; на 4–6-й день ШОЕ становила: МЕ = 23,4 мм/год, min = 4 мм/год, max = 55 мм/год; на 7–9-й день ШОЕ становила: МЕ = 24,5 мм/год, min = 3 мм/год, max = 57 мм/год.
Дані біохімічних аналізів крові у хворих з негоспітальною пневмонією
В біохімічному аналізі крові у хворих з легкою формою захворювання на 1–3-й день після госпіталізації АлАТ становила: Mе = 22,9 Од/л (Q25 = 19 Од/л, Q75 = 32,9 Од/л), min = 19 Од/л, max = 121 Од/л; АсАТ становила: Mе = 22,1 Од/л (Q25 = 21 Од/л, Q75 = 26,9 Од/л), min = 11 Од/л, max = 78,1 Од/л; сечовина становила: Mе = 4,16 ммоль/л (Q25 = 3,57 ммоль/л, Q75 = 4,99 ммоль/л), min = 3,1 ммоль/л, max = 5,7 ммоль/л; креатинін становив: Mе = 71 мкмоль/л (Q25 = 70 мкмоль/л, Q75 = 71,7 мкмоль/л), min = 64,3 мкмоль/л, max = 86,8 мкмоль/л; глюкоза становила: Mе = 5,7 ммоль/л (Q25 = 5,1 ммоль/л, Q75 = 12,74 ммоль/л), min = 5,1 ммоль/л, max = 12,74 ммоль/л. На 4–6-й день перебування у стаціонарі АлАТ становила: Mе = 28,25 Од/л (Q25 = 18,5 Од/л, Q75 = 38 Од/л), min = 18,5 Од/л, max = 38 Од/л; АсАТ становила: Mе = 20,65 Од/л (Q25 = 18,3 Од/л, Q75 = 23 Од/л), min = 18,3 Од/л, max = 23 Од/л; глюкоза становила: Mе = 8,3 ммоль/л (Q25 = 4,7 ммоль/л, Q75 = 11,9 ммоль/л), min = 4,7 ммоль/л, max = 11,9 ммоль/л.
В біохімічному аналізі крові у хворих з середньотяжким перебігом захворювання на 1–3-й день після госпіталізації АлАТ становила: Mе = 24,5 Од/л (Q25 = 17 Од/л, Q75 = 37 Од/л), min = 6 Од/л, max = 504 Од/л; АсАТ становила: Mе = 27 Од/л (Q25 = 21 Од/л, Q75 = 37 Од/л), min = 9 Од/л, max = 248 Од/л; сечовина становила: Mе = 4,9 ммоль/л (Q25 = 4,2 ммоль/л, Q75 = 6,2 ммоль/л), min = 2,3 ммоль/л, max = 43 ммоль/л; креатинін становив: Mе = 82 мкмоль/л (Q25 = 72 мкмоль/л, Q75 = 92 мкмоль/л), min = 8,6 мкмоль/л, max = = 236 мкмоль/л; глюкоза становила: Mе = 5,4 ммоль/л (Q25 = 5 ммоль/л, Q75 = 6,3 ммоль/л), min = 4,1 ммоль/л, max = 18,9 ммоль/л; СРБ становив: Mе = 18,35 мг/л (Q25 = 3,75 мг/л, Q75 = 44,5 мг/л), min = 0,1 мг/л, max = 310 мг/л.
На 4–6-й день перебування у стаціонарі АлАТ становила: Mе = 34,5 Од/л (Q25 = 26 Од/л, Q75 = 57 Од/л), min = 19 Од/л, max = 187 Од/л; АсАТ становила: Mе = 30 Од/л (Q25 = 22 Од/л, Q75 = 45 Од/л), min = 15 Од/л, max = 140 Од/л; сечовина становила: Mе = 5,2 ммоль/л (Q25 = 3,6 ммоль/л, Q75 = 7,8 ммоль/л), min = 2,6 ммоль/л, max = 11,6 ммоль/л; креатинін становив: Mе = 85 мкмоль/л (Q25 = 78 мкмоль/л, Q75 = 99 мкмоль/л), min = 64 мкмоль/л, max = 135 мкмоль/л; глюкоза становила: Mе = 5,35 ммоль/л (Q25 = 5,15 ммоль/л, Q75 = 6,65 ммоль/л), min = 4,8 ммоль/л, max = 12,5 ммоль/л; СРБ становив: Mе = 9,45 мг/л (Q25 = 6,8 мг/л, Q75 = 37,5 мг/л), min = 0,1 мг/л, max = 98,4 мг/л.
Висновки
При госпіталізації лейкоцитоз частіше спостерігався в осіб, у яких в подальшому була встановлена легка форма, а нормоцитоз — частіше при середньотяжкій формі; нормальна кількість гранулоцитів реєструвалась у більшості хворих в обох групах; гранулоцитоз — частіше в осіб із легким перебігом; збільшена кількість паличкоядерних нейтрофілів частіше реєструвалась у хворих із середньотяжким перебігом. Суттєвої різниці в показниках крові між віковими групами не виявлено. При негоспітальній пневмонії в усіх вікових групах лейкоцитоз реєструвався у 1/4–1/3 осіб, у хворих старше 60 років — дещо частіше; у більшості — нормоцитоз; лімфопенія — у 1/5–1/2 осіб, у хворих старше 60 років — дещо частіше; збільшений рівень паличкоядерних нейтрофілів — від 1/3 до 2/5 хворих, тромбоцитопенія — у 1/10–1/3 хворих.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Отримано/Received 06.08.2021
Рецензовано/Revised 16.08.2021
Прийнято до друку/Accepted 26.08.2021

/36.jpg)